- Данная патология приводит к серьезным осложнениям, некоторые из которых несовместимы с жизнью.
- Основное заболевание имеет характерные черты, но больным необходимо постоянно помнить о том, что происходит поражение других органов, в том числе и почек.
- Это поможет своевременной диагностике и эффективному лечению.
Общая информация о заболевании
Патология представляет собой гломерулонефрит, развивающийся как осложнение системной красной волчанки. Данное заболевание имеет аутоиммунный механизм развития, как и основная патология.
Люпус-нефрит диагностируется практически у половины пациентов, страдающих данной патоогией. По этой причине больным важно знать, как заболевание появляется, чтобы распознать его вовремя.
Причины возникновения
Единственная причина развития волчаночного нефрита – аутоиммунное воспаление, которое вызвало появление системной красной волчанки.
Комплексы способствуют разрушению соединительной ткани организма, поражают кровеносные сосуды и почки. Это связано с постоянной выработкой и накоплением патологических структур, которые постепенно оседают на тканях внутренних органов, вызывая их воспаление.
Почечные клубочки некротизируются, нормальная ткань замещается соединительной, которая не в состоянии выполнять соответствующие функции.
Происходит нарушение структуры сосудов почки, канальцев, клетчатки органа. Составляющие подвергаются некрозу, их строение изменяется, что также отражается на функционировании. Важно отметить, что в процессе развития волчаночного нефрита в просвете сосудов част образуются тромбы.
Проявление симптоматики
На начальных этапах волчаночного нефрита пациенты не предъявляют никаких жалоб, так как нет никаких специфических симптомов, только в общем анализе мочи отмечается повышенное содержание белка.
По мере прогрессирования патологического процесса появляется гематурия (примеси крови в моче), также в анализе фиксируется повышение содержания лейкоцитов.
Постепенно у пациентов начинает формироваться картина нефротического и мочевого синдрома. Кроме появления белка и эритроцитов, в общем анализе мочи отмечается наличие цилиндров, лейкоцитов, бактерий, оксалатов, уратов.
Количество выделяемой жидкости может уменьшаться и увеличиваться, позывы к мочеиспусканию способны беспокоить только в ночное время, сам процесс нередко сопровождается болевым синдромом.
У пациентов появляются отеки различной степени выраженности. В биохимическом анализе крови снижается количество белка, повышается показатель холестерина.
У больных появляются жалобы на слабость, жажду, головные боли. В поясничной области имеется чувство тяжести, кожный покров становится бледным.
Лишняя жидкость способна накапливаться в различных полостях организма (брюшная полость, перикард, легкие), что приводит к увеличению живота в объеме, нарушениям ритма, тяжести дыхания.
Заболевание нередко осложняется артериальной гипертензией, тромбообразованием, иногда – синдромом диссеминированного внутрисосудистого свертывания. Люпус-нефрит в небольшом количестве случаев способен приводить к острой почечной недостаточности, но чаще всего развивается хронический процесс.
Признаки на разных стадиях
В стадии компенсированного нефрита клинические проявления отсутствуют, пациенты не предъявляют жалоб. Затем постепенно начинает беспокоить отечность, обнаруживаются изменения в анализах, иногда повышается артериальное давление.
После происходит декомпенсация, появляются все признаки нефротического и мочевого синдрома, общее состояние больного ухудшается, имеются характерные лабораторные изменения.
Декомпенсация приводит к почечной недостаточности, самое тяжелое проявление которой – уремия. Органы не способны выполнять свои функции, состояние пациента крайне тяжелое, требуется немедленная госпитализация.
К кому обратиться и как диагностировать
Выставлением диагноза занимается ревматолог, к консультации также привлекаются урологи и нефрологи. Врач проводит осмотр, собирает анамнез. Пациенту проводятся следующие виды исследований:
- Общий анализ крови, который способен показать наличие или отсутствие воспаления в организме.
- Общий анализ мочи, об изменениях в котором упоминалось выше, — увеличение количества белка, цилиндров, эритроцитов, различных солей.
- Обязательно биохимическое исследование крови. При люпус-нефрите отмечается уменьшение показателя белка, увеличение уровня холестерина. Обращается внимание на мочевину и креатинин, которые дают информацию о полноценности функционирования почек.
- Проводится анализ показателей ревматологических факторов, волчаночных антител.
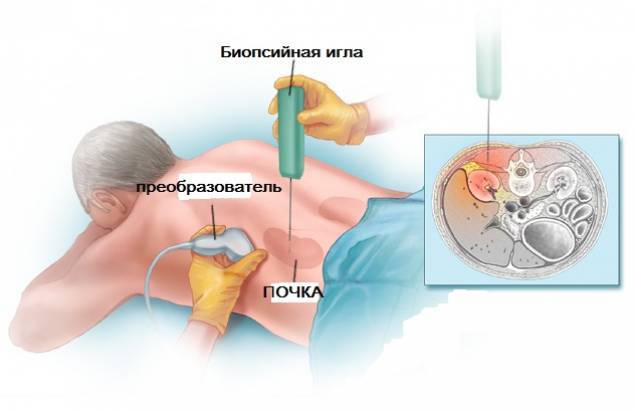
- Для определения характера и выраженности воспалительного процесса проводится биопсия почек с последующим гистологическим исследованием.
Также пациентам может назначаться ультразвуковое исследование органов брюшной полости, сердца, рентгенография грудной клетки, электрокардиография.
Способы терапии
Лечение люпус нефрита подбирается индивидуально, на основе выраженности патологического процесса, биохимических показателей, общего состояния больного.
Медикаментозные средства
Главное направление лечения – назначение иммуносупрессантов. Схема подбирается индивидуально, но чаще выглядит следующим образом:
- Пульс-терапия, для которой используется Циклофосфамид. Препарат вводится 1 раз в месяц в течение полугода. Затем кратность уменьшается. Циклофосфамид используется 1 раз в 3-6 месяцев. Подобной схемы придерживаются в течение 1-2 лет. Дозировка подбирается и корректируется в зависимости от динамики заболевания и только лечащим врачом. Помимо Циклофосфамида, могут использоваться другие иммуносупрессанты – Циклоспорин, Микофенолат мофетил, Азатиоприн.
- Циклофосфамид назначается совместно с Преднизолоном. Доза последнего зависит от массы тела пациента, рассчитывается в соотношении 1 мкг препарата на 1 кг веса. Средство вводится внутривенно, врач следит за динамикой состояния больного. Постепенно подбирается поддерживающая доза Преднизолона.
- В тех случаях, когда патология протекает тяжело и диагностируется почечная недостаточность, пациентам проводится плазмеферез. В среднем, количество сеансов составляет 10 штук, курс можно повторить спустя время.
- В особо тяжелых ситуациях может потребоваться гемодиализ и трансплантация почки.
- При артериальной гипертензии следует подобрать антигипертензивную терапию. Чаще всего используются ингибиторы АПФ (лизиноприл, эналаприл, периндоприл), сартаны (Лозартан, Валсартан). Схема всегда индивидуальная для каждого человека.
Правильно подобранная терапия иммуносупрессорами приводит к уменьшению воспалительного процесса и переводит заболевание в стадию ремиссии. Важно отметить, что волчаночный нефрит достаточно часто провоцирует терминальную стадию почечной недостаточности. Пересадка почки снижает вероятность рецидива к минимуму.
Народная медицина
Методы народной медицины не способны воздействовать на причину нефрита, они могут применяться только в качестве дополнения к основной терапии. Перед использованием важно проконсультироваться с врачом.
Можно пить аптечные фитосборы, которые оказывают антисептическое действие на почки. Допускается самостоятельное приготовление.
Для этого необходимо равные количества листьев березы, крапивы и семян льна измельчить и поместить на водяную баню на 15 минут. Отвар остужается и употребляется внутрь до приема пищи по 300-400 мл.
Можно смешать петрушку, фенхель, спаржу и сельдерей в равных количествах, залить 2 стаканами холодной воды. Смесь настаивают 6 часов, кипятят 10 минут, поцеживают и пьют небольшими количествами в течение суток.
Еще один рецепт – перемешать 30 г корня ясеня, 10 г брусничных листьев, 5 г хмельных шишек, 10 г душицы. Полученная масса заливается водой в количестве 1 литр, кипятится в течение 30 минут, процеживается. Пить необходимо трижды в день по 100 мл вне зависимости от приема пищи.
Осложнения и последствия
Главное осложнение – почечная недостаточность, нередко терминальной стадии. Также у пациентов часто диагностируется артериальная гипертензия, сердечная недостаточность, нарушение функции зрения, кровоизлияние в головной мозг. Имеется большой риск тромбообразования
Профилактика и прогноз
Профилактика сводится к своевременной диагностике и вовремя начатому лечению. Данные факторы влияют на прогноз волчаночного нефрита. Около 80% пациентов пересекают барьер пятилетней выживаемости. На данный показатель также влияет форма болезни, общее состояние самого пациента, сопутствующие патологии.
Волчаночный нефрит является серьезным осложнением из-за красной волчанки. Последние годы отмечается значительный прогресс в лечении заболевания, что положительно влияет на срок жизни больного и протекание патологии.
Самим пациентам следует внимательно следить за собой, выполнять все рекомендации врача, что является важным фактором эффективной терапии.
Рекомендуем другие статьи по теме
Источник: https://UroHelp.guru/pochki/pielonefrit/volchanochnyj-nefrit.html
Волчаночный нефрит: симптомы и методы лечения
Волчаночный нефрит – серьезное поражение почек, развивающееся на фоне системной красной волчанки (СКВ) и являющееся ее проявлением.
При волчанке возникает иммунный дефект, при котором образуются иммунные комплексы из аутоантител к белкам организма.
Они откладываются в разных тканях и вызывают тяжелые воспалительные процессы различных органов и систем, в частности, почек, которые поражаются в 60-70% случаях.
Причины и механизм развития
Современная медицина до сих пор не установила точные причины, из-за которых развивается СКВ и волчаночный нефрит, но выделяется ряд предрасполагающих факторов:
- Наследственный фактор играет ведущую роль в возникновении заболевания. Замечено, что чернокожие люди болеют чаще. Если провести сравнения с общей популяцией, то женщины в 10 раз чаще умирают от осложнений.
- Повышенный уровень эстрогенов (женские половые гормоны) способен подавлять иммунитет. Женщины репродуктивного возраста болеют чаще, рецидив заболевания зачастую приходится на период беременности. Патология может возникать у женщин при климаксе, проходящих терапию эстрогенами.
- Ультрафиолетовое облучение – немаловажный фактор. Длительное пребывание на солнце приводит к повреждению кожи, в результате чего активируется иммунный ответ и развивается воспаление.
- В анамнезе есть болезни вирусной этологии и продолжительный прием некоторых медикаментов (изониазид, метилдопа).
Волчаночный нефрит имеет следующий механизм развития: под воздействием определенных факторов активируется В-клеточное звено иммунитета, что ведет к образованию антител к органам и тканям.
Аутоантитела начинают мигрировать по всему организму. Оседая на клеточных мембранах, они повреждают орган. Симптомы СКВ зависят от того, какой орган или система повреждена.
При повреждении почечных клеток развивается волчаночный нефрит.
Клиническая картина и симптомы заболевания
Волчаночный нефрит характеризуется общими проявлениями, присущими для СКВ и локальными, развивающимися при поражении почек и обусловленными локализацией воспалительного очага.
Общие симптомы заболевания
- Повышенная температура тела от субфебрильных до фебрильных значений;
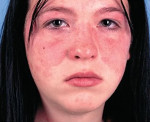
- продолжительное расширение капилляров приводит к образованию красного пятна на коже лица в виде бабочки;
- суставные боли;
- образование на кончиках пальцев (иногда на стопах или ладонях) капилляритов – деструктивное воспаление соединительной ткани.
Локальные симптомы
Зависят от морфологического типа волчаночного нефрита. Выделяют такие варианты заболевания:
Активная форма
Делится на быстропрогрессирующий и медленно прогрессирующий тип.
Быстропрогрессирующий нефрит характеризуется тяжелым течением, обширными отеками всего тела (нефротический синдром), протеинурией (белок в моче), гематурией (кровь в моче), гипопротеинемией (пониженный уровень белка в крови). Нередко жидкость скапливается в средостении, брюшной полости.
Артериальная гипертензия при данном типе болезни с большим трудом поддается лечению. В 30% случаях развивается ДВС-синдром, проявляющийся кожными геморрагиями, маточными, кишечными, желудочными, носовыми кровотечениями, анемией, образованием большого количества микротромбов.
Медленно прогрессирующий тип встречается у 40% больных с волчаночным нефритом и отличается более мягким течением. Нефротический синдром слабо выражен, отеки не столь массивны, в крови и моче – умеренное количество белка.
Лейкоцитоз свидетельствует о присоединении вторичной инфекции. Артериальная гипертензия в большинстве случаев нормально контролируется медикаментами. Десятилетняя выживаемость без гипертензии – 60-70%.
Неактивный (латентный) нефритХарактеризуется умеренно либо слабо выраженной протеинурией, гематурией, лейкоцитозом. Зачастую белок и кровь в моче вообще отсутствуют. Функция почек сохраняется либо незначительно снижена.
Диффузный (очаговый) пролиферативный нефритИмеет тяжелое течение, схожее с быстропрогрессирующим типом и имеет неблагоприятный прогноз.Мембранозный нефритХарактеризуется микрогематурией, изолированной протеинурией, артериальной гипертензией.
Мезагипопролиферативный волчаночный ГНПроявляется изолированным мочевым синдромом и нефротическим синдромом. Основные симптомы: головокружение, тошнота, снижение аппетита, скопление жидкости в брюшине и средостении, протеинурия, анемия, боли в пояснице, одышка, тахикардия. Моча становится грязно-зелено-коричневого цвета.
Мезангиокапиллярный волчаночный (лобулярный) ГНРедкая форма, характеризующаяся мочевым и нефротическим синдромом.Фибропластический (склерозирующий) волчаночный гломерулонефритПроявляется повышенным давлением и сниженной азотовыделительной функцией почек.
Классификация люпус (волчаночный ГН) нефрита
I классПри микроскопическом исследовании клубочки не изменены.II классМинимальный ГН: разрастание мезангиальных клеток.III-IV классДиффузная пролиферация (размножение) мезангии, образование фибриновых тромбов в капиллярах, изменение их стенок в виде проволочной петли, некроз некоторых петель, распад клеточного ядра (кариорексис), скопление нейтрофилов. При III типе в патологический процесс вовлекается менее половины клубочков, при IV типе – более 50%.V классМембранозный ГН: диффузное огрубение капиллярных стенок, отсутствие пролиферации.
Диагностика
Диагноз выставляется на основании СКВ симптомокомплекса и данных обследования. Берется анализ мочи и крови, кровь на антитела, ультразвуковое исследование почек, ЭКГ, биопсия. Врач осматривает пациента на наличие отеков, скопления жидкости, изменения пульса и артериального давления.
Выясняется, какие инфекционные заболевания перенес человек, кто из родственников страдал аутоиммунными патологиями. Обычно диагностика не вызывает особых затруднений, поскольку специфические признаки при СКВ ярко выражены и видны невооруженным глазом.
В ходе обследования может быть обнаружен плеврит, эндокардит, артрит.
Лечение
Основу терапии составляют гормоны (дексаметазон) и иммунодепрессанты (циклоспорин). Циклоспорин токсичен, поэтому его применяют при активной фазе болезни с потенциально благоприятным прогнозом.
Используется такая методика, как пульс-терапия. Заключается она во введении максимально возможных доз гормональных и иммуносуппрессивных препаратов в течение суток.
Повторяется процедура через несколько недель.
Назначаются также антикоагулянты, ингибиторы АПФ. Эффективным средством в лечении волчаночного нефрита является ритуксимаб, который воздействует на клетки-предшественники, незрелые и зрелые клетки, «наивные» В-лимфоциты.
При развитии ОПН (острая почечная недостаточность) показан гемодиализ и/или трансплантация почки, которая проводится только при снижении активности воспалительного процесса.
По окончании лечения, при положительной динамике и стойкой ремиссии проводится поддерживающая терапия низкими дозами преднизолона в течение года.
Профилактика
Прогноз заболевания зависит от тяжести и формы процесса, возраста больного и сопутствующих болезней. В настоящее время прогноз более благоприятный: если 30-40 лет назад только единицы выживали в течение двух лет, то в настоящее время до 80% людей с тяжелым течением живут дольше 5 лет.
Больным с СКВ и волчаночным нефритом необходимо принимать поддерживающие препараты, контролировать артериальное давление, придерживаться питьевого режима и диеты с ограниченным употреблением соли и белков.
Нужно исключить вредные привычки (курение, алкоголь, наркотики), своевременно лечить острые инфекции, следить за состоянием зубов. Важно закаливание, прогулки на свежем воздухе, выполнение посильных физических упражнений.
Желательно не переохлаждаться.
Большое внимание уделяется родственникам больного с волчаночным нефритом. Они также обследуются и, если выявляются схожие симптомы или даже один из них, то профилактика распространяется и на этих лиц.
Категорически запрещается ультрафиолетовое облучение и прием препаратов золота. Лица с диксоидной волчанкой (изолированное поражение кожи) состоят в группе риска и наблюдаются специалистами.
Вторичная профилактика направлена на предотвращение манифестации заболевания.
Источник: https://PochkiZdrav.ru/nefrit/lupus-volchanochniy-simptomi.html
Течение, прогноз волчаночного нефрита
2871
Активный волчаночный нефрит развивается обычно в первые годы заболевания СКВ, при высокой иммунологической активности, во время одного из обострений болезни, чаще при остром или подостром (по классификации В. А.
Насоновой) течении СКВ; особенно это касается подострого нефрита. Реже развитие тяжелого поражения почек наблюдается после 5—6-го года болезни. В наших наблюдениях [Тареева И. Е., 1976] у 79 из 164 больных (т. е.
в 48% случаев) активный нефрит развился в первые 2 года заболевания СКВ.
Другие исследователи подчеркивают еще более раннее развитие нефрита — у 60—70% больных в течение первого года СКВ [Baldwin D. et al., 1970; Estes D., Christian Ch., 1971]. В эру до массивной стероидной терапии появление нефропатии в поздних стадиях СКВ считалось вообще маловероятным [Softer L. et al., 1961; Rothfield N. et al, 1963].
Это становится понятным, если учесть преобладание в те годы острых и подострых форм СКВ и выявленные В. А. Насоновой и соавт.
(1971) закономерности в отношении времени вовлечения почек и остроты волчаночного процесса: по данным этих авторов, при остром течении болезни развитие нефрита наблюдалось на 1-м году волчанки, при подостром — на 3—4-м и при хроническом — на 8—10-м.
Более острые и активные формы нефрита развиваются в более молодом возрасте; старшему возрасту свойственно более спокойное течение как нефрита, так и СКВ в целом. Это относится как к клиническим, так и морфологическим вариантам. Так, по данным D.
Cheatum и соавт.
(1973), средний возраст больных диффузным пролиферативным волчаночным нефритом составил при поступлении 19,3 года, тогда как средний возраст больных очаговым, мезангиальным и мембранозным волчаночным нефритом — соответственно 32,2, 32 и 40,5 года.
Поражение почек почти в 1/4 случаев является первым признаком болезни, возникая одновременно с артралгиями, поражением кожи, плевритом или даже предшествуя им («нефритические маски», протекающие обычно с НС).
Мы наблюдали 26 больных (25 женщин и 1 мужчина), у которых СКВ начиналась изолированным поражением почек, что привело первоначально к неправильному диагнозу самостоятельного почечного заболевания.
У 25 больных на том или ином этапе болезни поражение почек протекало как НС; у 17 больных он развился в первые 6 мес болезни, т. е. фактически СКВ дебютировала НС.
Диагноз СКВ был поставлен в сроки от 2 мес до 10 лет после появления первых признаков заболевания почек, при развитии системных поражений или при обнаружении LE-клеток. Большая часть наших наблюдений опубликована ранее [Тареева И. Е., 1970, 1976]. Приведем одно наблюдение последних лет.
Больная С., 23 лет, заболела в феврале 1976 г., когда появились субфебрилитет, дизурия; СОЭ 37 мм/ч, протеинурия 1,5 г/сут. При посеве мочи обнаружен рост кишечной палочки. Диагностирован хронический пиелонефрит. В течение следующего года оставалось повышение СОЭ, небольшая протеинурия. В апреле 1977 г.
протеинурия 3,3 г/сут, СОЭ 50 мм/ч, обнаружены LE-клетки в большом количестве, антитела в ДНК в титре 1:160. При тщательном расспросе установлено, что на протяжении 3 лет больную беспокоят небольшие боли в суставах. Диагностирована СКВ с поражением почек. При пункционной биопсии выявлен мембранозный нефрит.
После лечения преднизолоном (по 40 мг в день) протеинурия уменьшалась до 0,3‰, исчезли LE-клетки, снизился титр антител к ДНК.
В ноябре 1977 г. наступило обострение; протеинурия 3‰, АД 180/100 мм. рт. ст.; при повторной биопсии почки — та же картина. В течение последующих 2 лет больная постоянно принимала небольшие дозы преднизолона (10—15 мг в день); протеинурия не превышала 0,3‰, АД 120/80 мм рт. ст.
Казуистический интерес представляют наблюдения, прослеженные с начала возникновения почечного процесса, при отсутствии иммунологических и морфологических признаков СКВ на первых этапах нефрита и их появлении в последующие годы.
У больной П. протеинурия была выявлена в 1976 г. в возрасте 17 лет. Поступила в клинику в сентябре 1977 г.
по поводу хронического нефрита нефротического типа: анасарка, протеинурия 8,5‰, общий белок 42 г/л, альбумины 21 т/л, холестерин 18,2 ммоль/л, креатинин 0,2 ммоль/л; LE-тест дважды был отрицательным (исследовался как обычная процедура у всех больных женщин с НС). Биопсия почки не производилась.
После курса преднизолона по 30 мг в день НС исчез, протеинурия снизилась до 2,6‰. Больная принимала КС до августа 1978 г. В апреле 1979 г. появились слабость, эритема в виде «бабочки». При госпитализации протеинурия 5,2‰, НС отсутствует. Обнаружено большое количество LE-клеток, антитела к ДНК.
Биопсия почки: мезангиокапиллярный нефрит с фибропластической трансформацией. Начато лечение азатиоприном (150 мг в день) и преднизолоном (15 мг в день). Через 1½ мес лечения эритема исчезла, LE-клеток и антител к ДНК нет, протеинурия 4 г/сут.
Таким образом, у больной с тяжелым нефритом нефротического типа на 4-м году болезни появились признаки СКВ. О двух аналогичных случаях упоминает J. Cameron (1979), о трех у детей — Sh. Libit и соавт.
(1976), Во всех случаях возможность СКВ тщательно исключалась на первых этапах заболевания. Трактовка таких наблюдений сложна.
Скорее всего речь идет о периодичности появления иммунологических феноменов, хотя не исключается возможность более сложных патогенетических механизмов.
Несмотря на успехи лекарственной терапии, прогноз волчаночного нефрита остается серьезным: 1/3 больных умирает от уремии.
В наших наблюдениях за последние 10 лет умерло 53 из 148 больных активным волчаночным нефритом (с протеинурией выше 0,5 г/сут); 38 — от уремии, 15 — от других причин, в том числе 8 — от инфекционных осложнений.
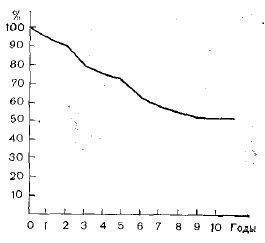
В целом 10-летняя выживаемость всех 148 больных, вычисленная по методу Cutler и Ederer, составила 52% (см. рис. 1), что близко к данным других авторов, 56% по наблюдениям R. Nanra и P. Kincaid-Smith (1973).
Рис. 1. Выживаемость больных волчаночным нефритом
Течение волчаночного поражения почек зависит как от клинических особенностей, так и от распространенности и тяжести морфологических изменений.
Характеризуется бурным прогрессирующим течением, плохо поддается терапии и приводит к смерти большей части больных в первые 2 года.
В наших наблюдениях (1968—1977) все 27 больных подострым волчаночным нефритом умерли в течение 5 лет от начала заболевания, нефритом, из них 22 — в течение первых 2 лет; причиной смерти у всех была почечная недостаточность.
По данным исследования, проведенного в США и охватившего 1103 больных СКВ [Ginzler Е. et al., 1979], 5-летняя выживаемость больных, у которых уровень креатинина при первом обращении превышал 0,264 ммоль/л, составила 29%.
Следующее наблюдение является примером галопирующего течения волчаночного нефрита.
Больной X., 24 лет. В январе 1974 г. при диспансерном обследовании обнаружена протеинурия. В марте 1974 г.— лихорадка, артралгии, СОЭ 60 мм/ч, протеинурия 11 г/сут, обнаружены LE-клетки. Поставлен диагноз СКВ.
Назначен преднизолон в дозе 60 мг в день, который больной принимал короткое время и через 2 мес самостоятельно отменил. В сентябре 1974 г. поступил в клинику в тяжелом состоянии: отеки, СОЭ 55 мм/ч, протеинурия 6 г/сут, общий белок 46 г/л, альбумины 17 г/л, креатинин 0,24 ммоль/л, большое количество LE-клеток.
АД 190/130 мм рт. ст. Назначен преднизолон в постепенно нарастающей дозе (до 120 мг в день), гепарин 30 000 ЕД.
Состояние больного продолжало ухудшаться, нарастала почечная недостаточность. Через 1 мес креатинин 1,08 ммоль/л, клубочковая фильтрация 6,7 мл/мин, Нb 38 г/л, СОЭ 88 мм/ч, АД 220/120 мм рт. ст. Через 10 мес после появления первых признаков СКВ наступила смерть. При гистологическом исследовании почек обнаружен диффузный пролиферативный волчаночный ГН.
При других вариантах активного волчаночного нефрита, в отсутствие ранней почечной недостаточности, прогноз значительно более благоприятен, почечная недостаточность развивается обычно в достаточно поздние сроки. В наших наблюдениях 10-летняя выживаемость 121 больного активным волчаночный нефритом (без подострого нефрита) составила 68%.
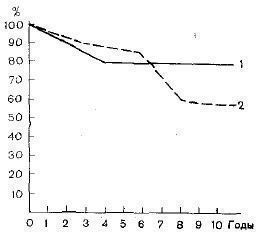
Из клинических показателей наиболее серьезным в прогностическом отношении является присоединение гипертонии.
10-летняя выживаемость 53 больных, не страдавших гипертонией, составила 80%, выживаемость 68 больных с гипертонией — 59% (рис. 2).
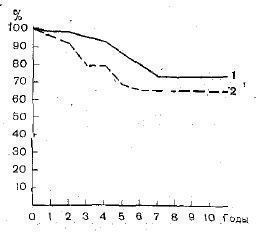
Анализ выживаемости больных с выделением группы подострого нефрита заставил нас пересмотреть положение о том, что развитие НС значительно ухудшает прогноз волчаночного нефрита.
В наших наблюдениях 10-летняя выживаемость 55 больных с НС (если это не подострый нефрит с ранней гипертонией и почечной недостаточностью) была даже выше, чем выживаемость 66 больных, у которых НС отсутствовал — соответственно 74 и 66% (рис. 3). Аналогичная закономерность отмечена J. Cameron (1979): 10-летняя выживаемость 42 больных, у которых в начале заболевания был НС, составила 70%, а 29 больных, у которых этот синдром отсутствовал, — 48%.
Рис. 2. Выживаемость больных хроническим активным волчаночным нефритом в зависимости от наличия или отсутствия гипертонии. 1 — больные без гипертонии; 2 — больные, страдающие гипертонией.
Рис. 3. Выживаемость больных хроническим активным волчаночным нефритом в зависимости от наличия или отсутствия НС. 1 — больные с НС; 2 — больные без этого синдрома.
Следующее наблюдение иллюстрирует благоприятное течение волчаночного нефрита с НС.
Больная П., 45 лет. В 1967 г. появились слабость, утомляемость, артралгии, крапивница после применения антибиотиков, протеинурия 1 ‰, СОЭ 45 мм/ч. Диагностирована СКВ. В 1968 г. протеинурия увеличилась до 13‰, появились массивные отеки, АД 150/100 мм рт.
ст. Проводилось лечение небольшими дозами преднизолона. В апреле 1970 г. поступила в клинику терапии и профзаболеваний I ММИ с картиной НС (протеинурия 15 г/сут, алькартина диффузного волчаночного нефрита. К умеренным дозам преднизолона добавлен лейкеран.
В течение последующих 9 лет больная почти постоянно принимала умеренные дозы преднизолона, на фоне которого проводились периодически длительные (по 2—7 мес) курсы лечения цитостатиками.
Все годы остается активный нефрит с НС (протеинурия 5—8 г/сут, альбумины 29—30 г/л). При повторной биопсии почки в 1973 г. — та же картина диффузного волчаночного нефрита. Функция почек все время оставалась нормальной. В марте 1979 г.
впервые выявлено повышение креатинина сыворотки крови до 0,17 ммоль/л.
В практическом отношении важен тот факт, что прогноз у больных с волчаночным НС лучше, чем при банальном нефрите с НС [Тареева И. Е. и др., 1979].
Это может быть объяснено, с одной стороны, большей выраженностью иммунологических механизмов и соответственно большей действенностью иммунодепрессивной терапии и настойчивостью в ее проведении, с другой — могут играть роль и некоторые особенности НС при волчаночном нефрите: меньшая склонность к рецидивированию, меньшая стабильность гипертонии.
Из других клинических признаков, имеющих прогностическое значение, следует отметить возраст больных (более тяжелое течение у молодых), срок от первых признаков СКВ до начала развития нефрита (хуже прогноз при «ранних» нефритах).
Зарубежные авторы, изучая выживаемость больных волчаночным нефритом, ориентируются в основном на морфологические критерии. Лучше всего прогноз при очаговом волчаночном и мембранозном нефрите, когда цифры 10-летней выживаемости составляют 60—70% [Pollak V. et al., 1973; Baldwin D. et al., 1977].
При диффузном пролиферативном волчаночном нефрите 10-летняя выживаемость колеблется от 22 [Poliak V. et al., 1973] — 29% [Baldwin D. et al., 1977] до 75 [Morel-Maroger L. et al., 1976] —77% [Epstein W., Grausz H., 1974]. Такая разница связана, очевидно, с различными критериями выделения этой морфологической формы.
В наших наблюдениях 5-летняя выживаемость больных, у которых при биопсии был обнаружен диффузный волчаночный нефрит, составила 37%.
Что касается прогностического значения отдельных морфологических признаков, то, с нашей точки зрения, наиболее серьезны диффузные некротические изменения и наличие полулуний. L. Morel-Maroger и соавт.
(1976) считают, что наиболее плохим прогностическим признаком является выраженность склеротических изменений при первой биопсии. В отличие от данных Е. Grishman и соавт.
(1963) обнаружение субэндотелиальных депозитов, по нашим наблюдениям, не говорит о плохом прогнозе.
Тареев Е.М., Серов В.В., Куприянова Л.А.
Клиническая нефрология
Источник: https://medbe.ru/materials/urologicheskie-zabolevaniya/techenie-prognoz-volchanochnogo-nefrita/
Волчаночный нефрит
Волчаночный нефрит — это деструкция гломерулярного аппарата почек вследствие аутоиммунного воспаления при системной красной волчанке. Проявляется отеками, уменьшением диуреза, макрогематурией, повышением АД, нарастающей интоксикацией, которые обычно усугубляют основную симптоматику СКВ, реже являются самостоятельными симптомами волчанки. Диагностируется с помощью общего анализа мочи, определения уровней сывороточного креатинина, аутоантител, волчаночного антикоагулянта, пункционной биопсии почек с гистологическим исследованием биоптата. Для лечения применяют цитостатики, кортикостероиды, ингибиторы рецепторов ангиотензина, проводят ЗПТ, трансплантацию почки.
Клинические признаки волчаночного гломерулонефрита определяются почти у половины больных с установленным диагнозом СКВ. Судя по результатам биопсий, распространенность почечной патологии при волчанке может превышать 90%.
Заболевание одинаково часто поражает женщин и мужчин, страдающих волчанкой, однако у пациентов мужского пола волчаночный нефрит отличается более ранним началом, тяжелым и агрессивным течением.
При возникновении в возрасте старше 40 лет гломерулонефрит имеет меньшую активность и протекает благоприятнее. Актуальность своевременной диагностики нефрологической патологии у больных СКВ обусловлена ухудшением общего прогноза при аутоиммунном поражении почек.
Активный люпус-нефрит остается второй по частоте причиной смерти от волчанки и составляет до 23% в структуре летальности при этом заболевании.
Волчаночный нефрит
Поражение почек при СКВ обусловлено характерными нарушениями иммунитета.
Непосредственной причиной нефрита становится повреждение паренхимы и интерстиция вследствие специфической аутоиммунной деструкции тканей.
Специалистами в сфере клинической урологии, нефрологии и ревматологии выявлено два этиологических фактора развития почечной патологии у пациентов, страдающих системной красной волчанкой:
- Иммунные комплексы. При СКВ неконтролируемо усиливается образование антител к собственным клеткам организма. Осаждение циркулирующих иммунных комплексов (ЦИК) в почках потенцирует возникновение специфического воспалительного процесса (гломерулонефрита).
- Волчаночный антикоагулянт. Антифосфолипидные антитела, вытесняя фосфолипид-связывающие протеины, провоцируют усиление коагуляции. Возникающие артериальные и венозные микротромбозы приводят к ишемии и атрофии почечной паренхимы, усугубляя течение нефрита.
Ключевым звеном в развитии волчаночного нефрита является повреждение почечных тканей вследствие аутоиммунной деструкции.
В результате поликлональной активации B-лимфоцитов, недостаточной активности T-супрессоров, низкой толерантности к аутоантигенам в организме больного в большом количестве образуются антитела к ДНК, нуклеосомам, кардиолипину, некоторым фракциям комплемента.
Первыми в гломерулах обычно осаждаются иммунные комплексы, антигеном в которых являются нуклеосомы, тропные к анионным участкам базальных мембран. В дальнейшем происходит осаждение ЦИК с другими антигенами.
Накопление иммунных комплексов под эндотелием, эпителием, в базальных мембранах, межуточной ткани нарушает мембранную проницаемость, активирует нейтрофилы, цитокины, систему комплемента и другие эффекторные механизмы воспалительного ответа.
В конечном итоге пролиферируют клетки клубочков, расширяются мезангиальные пространства, в виде «проволочных петель» утолщаются базальные мембраны капилляров, подвергаются фибриноидному некрозу и склерозируются капиллярные петли.
Ситуация усугубляется повреждениями эндотелия и ишемией тканей из-за микротромбозов ренальных сосудов, вызванных развитием волчаночного варианта антифосфолипидного синдрома.
В качестве основного критерия систематизации вариантов люпус-нефрита использованы морфологические изменения почечных структур, их распространенность и клинические проявления. Такой подход позволяет максимально точно спрогнозировать течение заболевания и подобрать оптимальную схему лечения. Эксперты ВОЗ различают 6 классов волчаночного нефрита:
- Класс I – мезангиальный нефрит с нормальными клубочками. Морфологические изменения мезангия не выражены, при электронной или иммунофлуоресцентной микроскопии в нем определяются иммунные комплексы. Клиническая симптоматика отсутствует. Наиболее прогностически благоприятный вариант патологии. Пациенты нуждаются в динамическом наблюдении и скрининговых исследованиях для контроля над состоянием почек.
- Класс II – пролиферативный мезангиальный нефрит. Отмечается расширение мезангия, увеличение количества мезангиальных клеток, наличие осажденных ЦИК. В осадке мочи могут выявляться эритроциты, суточная протеинурия не превышает 500 мг. Клинические симптомы поражения почек отсутствуют. Прогноз благоприятный. Базисная терапия предполагает прием блокаторов ангиотензиновых рецепторов, глюкокортикостероидов в низких и средних дозировках.
- Класс III – пролиферативный очаговый гломерулонефрит. До половины гломерул подверглись эндо- и экстракапиллярной клеточной пролиферации. Участки воспаления сегментарно распределены в паренхиме. Определяется протеинурия и гематурия. Гипертензия, нефротический синдром, повышение концентрации сывороточного креатинина наблюдаются редко. Кроме кортикостероидов назначают цитостатические препараты. Прогноз различный.
- Класс IV – пролиферативный диффузный гломерулонефрит. Иммуновоспалительному некрозу и склерозированию подверглось больше половины гломерул. В клинической картине кроме лабораторных изменений часто выявляется повышение давления, нефротический синдром. Уровень сывороточного креатинина обычно увеличен. Необходима комплексная терапия цитостатиками и стероидами. Прогноз серьезный.
- Класс V – мембранозный гломерулонефрит. Гломерулярная мембрана утолщена. Обнаруживается субэпителиальное и интрамембранозное отложение иммунных комплексов. Преобладает клиника нефротического синдрома, у некоторых больных возможно увеличение АД, появление эритроцитов в моче, изредка повышается уровень креатинина. Рекомендована иммуносупрессорная терапия разными препаратами и ЗПТ. Прогноз сомнительный.
- Класс VI – склерозирующий гломерулонефрит. Склерозировано более 90% клубочковых капилляров. Быстро возникает и нарастает хроническая почечная недостаточность при минимальных изменениях мочевого осадка. Прогноз неблагоприятный. Пациентам требуется раннее назначение заместительной почечной терапии и пересадка почек. Без радикального лечения заболевание переходит в терминальную стадию.
Отечественными специалистами предложена классификация люпус-нефрита с учетом тяжести, особенностей течения и исходов патологического процесса.
Быстропрогрессирующую форму аутоиммунного воспаления почек с нефротическим синдромом, злокачественной гипертензией, ранним возникновением ХПН, плохим прогнозом выявляют у 10-12% больных СКВ. Активный нефрит с признаками волчаночного нефротического синдрома обнаруживают у 30-40% пациентов.
В 30-33% случаев определяется активный гломерулонефрит, в картине которого преобладает мочевой синдром. У 15-30% больных нефрит протекает латентно и диагностируется только лабораторно.
Заболевание развивается в среднем через год после постановки диагноза СКВ, хотя может быть и единственным висцеральным проявлением волчанки. В 40% люпус-нефрит имеет бессимптомное течение и выявляется лабораторно.
В клинике обычно преобладают признаки основной патологии (поражения суставов, характерная эритема, серозиты), к которым присоединяются отеки, локализованные на лице и наиболее выраженные по утрам, уменьшение суточного количества мочи. 2-5% больных отмечают появление видимой примеси крови в моче.
При прогрессировании процесса у 60-70% пациентов возникает стойкая артериальная гипертензия с высокими значениями диастолического давления, рефрактерная к традиционным гипотензивным препаратам.
Общее состояние зависит от выраженности морфологических изменений, при нефрите легкой степени нарушения отсутствуют, при тяжелом течении нарастают симптомы интоксикации, появляется кожный зуд, сильные головные боли.
Заболевание часто приводит к формированию или обострению сердечно-сосудистой патологии.
Наиболее распространенными осложнениями волчаночного нефрита, развивающимися вследствие поражения сосудов при симптоматической артериальной гипертензии с дислипидемией, являются ишемическая болезнь сердца, инсульты.
У пациентов могут возникать тяжелые инфекционные процессы (сепсис, некурабельные пневмонии, туберкулез), связанные с резким снижением иммунитета при длительном лечении кортикостероидами и цитостатиками.
Нефрит при волчанке повышает риск злокачественной трансформации клеток, в частности – лейкоцитов с развитием В-клеточных лимфом. Почечная недостаточность как исход волчаночного гломерулонефрита обнаруживается у 10-15% больных. У 36% пациентов с быстропрогрессирующим заболеванием наблюдается ДВС-синдром.
Постановка диагноза волчаночного нефрита обычно не представляет сложностей при наличии характерной симптоматики заболевания. Диагностика может быть затруднена, если гломерулонефрит является единственным органным проявлением СКВ. При подозрении на волчаночный генез поражения почек рекомендованы следующие методы исследований:
- Общий анализ мочи. Соответственно клиническому варианту люпус-нефрита в осадке могут определяться эритроциты, лейкоциты, цилиндры. Для всех форм волчаночного гломерулонефрита кроме I класса характерна протеинурия от 200 до 3000-3500 мг белка/сут и более.
- Содержание креатинина в крови. Обычно показатель повышен у пациентов с диффузным пролиферативным люпус-нефритом, реже — при очаговом, мембранозном поражении, склерозирующей форме заболевания. Высокий креатинин служит прогностически неблагоприятным признаком.
- Исследование крови на антитела. Обнаруживается наличие антинуклеарного фактора, антинуклеарных антител, антител к ds-ДНК, нуклеосомам, гистонам. С1q. При проведении анализа применяют иммунофлуоресцентные и иммуногистохимические методы.
- Волчаночный антикоагулянт (LA). Умеренные и высокие показатели теста характерны для сочетания нефрита с антифосфолипидным синдромом. Положительные результаты свидетельствуют о повышенном риске усугубления аутоиммунного воспаления тромботическими процессами.
- Пункционная биопсия почек. Гистологическое исследование биоптата позволяет выявить патогномоничные морфологические изменения тканей. Проводится всем больным с подозрением на люпус-нефрит при измененном общем анализе мочи или повышенном сывороточном креатинине.
В общем анализе крови часто определяется снижение уровня лейкоцитов, эритроцитов, тромбоцитов, ускорение СОЭ.
В качестве вспомогательных методов, позволяющих оценить выраженность структурных изменений и функциональную состоятельность почечной паренхимы, могут выполняться УЗИ, КТ, МСКТ, МРТ почек, экскреторная урография, нефросцинтиграфия, комплексное биохимическое исследование крови, нефрологический комплекс, оценка системы гемостаза. Дифференциальная диагностика люпус-нефрита проводится с быстропрогрессирующим и хроническим гломерулонефритом, лекарственной нефропатией, поражениями почек при ревматоидном артрите, других системных заболеваниях соединительной ткани, миеломной болезни, аутоиммунном гепатите, геморрагическом васкулите, первичном и наследственном амилоидозе. По показаниям пациента кроме уролога, нефролога и ревматолога консультирует терапевт, гепатолог, гематолог, онколог, онкогематолог, токсиколог.
Основными терапевтическими задачами при ведении пациентов с СКВ, у которых диагностирован специфический гломерулонефрит, являются индукция ремиссии, максимально долгое сохранение функциональной состоятельности паренхимы, профилактика рецидивов и осложнений, улучшение качества жизни и показателей выживаемости.
При выборе схемы лечения учитывают активность аутоиммунного процесса, потенциальную обратимость деструктивных изменений, выраженность почечной недостаточности.
Больным с неактивным процессом (I класс люпус-нефрита) рекомендован периодический скрининг состояния почек и назначение препаратов для коррекции других клинических проявлений СКВ.
При волчаночном гломерулонефрите II класса терапию начинают с ингибиторов АПФ, оказывающих антигипертензивный и нефропротективный эффекты за счет снижения системного артериального давления без ущерба ренальному кровотоку.
Терапевтическая резистентность состояния, нарастание протеинурии, появление признаков гематурии является основанием для дополнительного применения глюкокортикостероидов и имидазольных цитостатиков.
Больным с активным люпусным воспалением гломерул III-V класса в качестве базисных назначают иммуносупрессивные лекарственные средства:
- Цитостатические препараты. Являются обязательным элементом индукционного и поддерживающего лечения. При агрессивном течении заболевания предпочтительна пульс-терапия сверхвысокими дозами алкилирующих производных диамидофосфата, которые ингибируют активность B-лимфоцитов. В последующем больных переводят на поддерживающие дозировки имидазольных цитостатиков или селективных производных микофеноловой кислоты.
- Глюкокортикостероиды. В качестве монопрепаратов в настоящее время практически не используются. Эффективно дополняют цитостатическую терапию, обеспечивая более длительное сохранение почечных функций и лучшие показатели выживаемости. Обычно назначаются в низких дозировках и альтернирующих режимах приема. На начальных этапах лечения возможно проведение активной пульс-терапии высокими дозами.
Альтернативными методами ведения больных с терапевтически резистентными вариантами волчаночного гломерулонефрита являются применение ингибиторов кальциневрина, синтетических моноклональных антител к CD20 и CD22-антигенам мембран B-лимфоцитов, антицитокиновых препаратов, молекулярных блокаторов иммунной реакции. Апробируются и внедряются технологии тотального облучения лимфоидной ткани, костного мозга с последующей трансплантацией стволовых клеток.
Симптоматическая терапия люпус-нефрита направлена на коррекцию отдельных клинических проявлений заболевания. При развитии артериальной гипертензии и значительной протеинурии рекомендован прием ингибиторов АПФ или селективных блокаторов рецепторов ангиотензина II. Для устранения возможной дислипидемии используются статины.
Пациентам с признаками антифосфолипидного синдрома показаны антикоагулянты и антиагреганты. Нарастание признаков почечной недостаточности, особенно при волчаночных гломерулонефритах V-VI класса, служит основанием для проведения ЗПТ (гемодиализа, перитонеального диализа, гемофильтрации, гемодиафильтрации и др.
), а затем трансплантации почки после 3-6-месячного снижения активности аутоиммунного воспаления.
Хотя развитие почечной патологии в целом ухудшает прогноз СКВ, при своевременной диагностике и адекватной терапии пятилетняя выживаемость наблюдается у 80-85% больных с тяжелыми формами гломерулонефрита и у 95% с процессами средней тяжести.
Первичная профилактика волчаночного нефрита заключается в скрининговых обследованиях пациентов из группы риска по СКВ с целью раннего выявления и назначения комплексного лечения основной патологии, что позволяет снизить вероятность развития поражения почек.
Для предупреждения прогрессирования уже имеющегося нефрита необходимо проведение длительной поддерживающей терапии.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_urology/lupus-nephritis