- Под защитой находятся и почки, которые осуществляют фильтрационную функцию.
- Они окружены капсулой, сформированной из жировой клетчатки и фиброзной ткани.
- капсулы, которая защищает органы мочевыделительной системы и называется перинефритом в урологии.
Общая информация о заболевании
Патологический процесс носит вторичный, реже первичный характер. Заключается в воспалении капсулы почки, имеет несколько причин возникновения и чаще всего развивается на фоне инфицирования следующими патогенными микробами:
- стафилококк;
- кишечная палочка;
- стрептококк.
Перинефрит часто диагностируется у тех людей, которые в анамнезе уже имеют заболевания почек хронического типа течения.
Но спровоцировать начало воспаления может не только инфекция, поразившая органы мочевыделительной системы, но и другое заболевание, протекающее в организме на постоянной основе.
Наличие инфекционного агента приводит к тому, что с током крови бактерии попадают на поверхность почки, прикрепляются к ней или паренхиме и начинают активно размножаться.
Удивительно, но перинефрит может быть следствием:
- антигены или тонзиллита;
- гайморита или отита.
Опасность недуга в том, что он может приводить к тяжелым осложнениям, при этом воспалительный процесс поражает не только ткани почки, он наносит повреждения органам брюшной полости и репродуктивной системы.
Кто в группе риска:
- люди с сахарным диабетом;
- пациенты с заболеваниями аутоиммунного характера;
- лица, не так давно перенесшие острый пиелонефрит;
- онкобольные, при условии, что начался процесс метастазирования.
В этот список можно включить всех людей с заболеваниями воспалительного характера, при условии, что инфекция присутствует в организме на постоянной основе. С током крови или лимфы болезнетворные бактерии могут попасть в почки и вызвать воспаление их капсулы.
Причины возникновения
Существует вторичный и первичный перинефрит, болезнь классифицируют таким способом по причине ее возникновения. Если говорить о первичном типе возникновения заболевания, то привести к развитию воспаления могут:
- различные ранения колюще — режущими предметами с повреждением ткани капсулы;
- повреждения, нанесенные органам конкрементами, которые образовались непосредственно в капсуле.
Вторичный перинефрит развивается, как правило, на фоне:
- панее перенесенного острого пиелонефрита;
- воспалительных заболеваний органов малого таза;
- инфекционных болезней репродуктивной системы (как у мужчин, так и у женщин);
- поражения тканей почки метастазами.
Попасть в организм инфекция может различным путем:
- через мочеиспускательный канал или уретру;
- с током крови или лимфы из других органов.
Воспаление развивается стремительно, если его не купировать, то на поверхности пораженного органа появится карбункул или абсцесс. Он может вскрыться самостоятельно. Но чаще всего для его удаления прибегают к помощи хирургических манипуляций.
Статистические данные
Если верить статистическим данным, то перинефрит имеет ряд особенностей:
- в 80% случаев недуг поражает людей в возрасте от 18 до 60 лет;
- 20% от общей массы заболевших – это дети и пожилые люди;
- практически в 90% случаев заболевание носит вторичный характер;
- и только в 10% — имеет первичный тип течения;
- чаще всего воспалительный процесс поражает левую почку;
- реже наблюдается с 2 сторон.
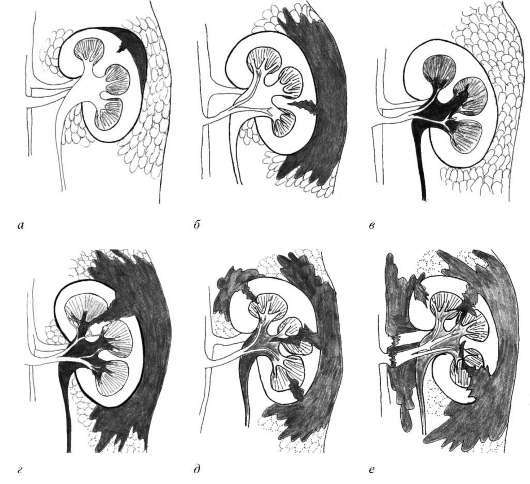
Виды и классификация
- экссудативный;
- продуктивный.
Экссудативный перинефрит – обусловлен возникновением серозного очага воспаления, он локализуется между тканями почки и капсулой.
В результате подобного явления пораженный орган значительно увеличивается в размерах, наблюдается отечность почки. Это хорошо заметно при проведении пальпации через брюшную стенку.
- Продуктивный (фиброзный или фиброзно-липоевый тип) – болезнь развивается с поражением паренхимы и появлением в тканях пораженного органа дистрофических изменений.
- При неблагоприятном стечении обстоятельств это может вызвать частичную или полную атрофию органа, привести к некротическим изменениям.
- Классификации подвергается и очаг воспаления, он может располагаться в различных частях органа или захватывать его целиком, что наиболее опасно для пациента.
Проявление симптоматики
Перинефрит, описание характерных симптомов:
- чаще всего больные жалуются на резкую боль в области поясницы с 1 стороны;
- болевой синдром наблюдается и в области брюшной стенки сбоку;
- на фоне инфицирования бактериями наблюдается значительное повышение температуры тела от 38 и выше;
- озноб, сильная слабость, значительное снижение аппетита, потеря в весе.
Если проанализировать состояние урины, то можно заметить в ней ряд изменений:
- в моче появляются прожилки;
- изменяется ее цвет.
Сильнее всего выражены признаки общей интоксикации организма, если причиной возникновения болезни стал приступ пиелонефрита, то наблюдаются:
- частые и болезненные мочеиспускания;
- сильная потливость.
Если почка увеличена в размерах, то она легко пальпирует. Отличить перинефрит от пиелонефрита поможет оценка выраженности болевого синдрома. Если воспаление затронуло только капсулу, то боль может затихать при приеме удобного положения. Но точно определить тип заболевания и дифференцировать его поможет специалист.
Стадии течения
Патологический процесс условно можно разделить на несколько стадий развития:
- На начальном этапе инфекция поражает клетчатку, бактерии начинают активно размножаться, повышается температура тела, появляется озноб, признаки интоксикации организма.
- На 2 этапе наблюдается локализация воспаления в той или иной точки пораженного органа, если процесс не захватывает весь орган в целом. Начинает беспокоить сильная боль, признаки интоксикации усиливаются, болезнь активно прогрессирует.
- На 3 этапе дистрофические изменения приводят к развитию некроза ткани, появляется абсцесс или карбункул.
Перинефрит по своей природе связывают с инфарктом почки, он может проходить с закупоркой крупных артерий, частичной или полной блокадой паренхимы.
К кому обратится и как диагностировать?
Существует ряд диагностических исследований, которые помогут классифицировать заболевание, при подозрении на перинефрит чаще всего назначают:
- урографию;
- КТ или МРТ;
- допплерографию.
Выявить патологического характера изменения поможет и УЗИ органов мочевыделительной системы, но это обследование считается менее информативным. Больше сведений удастся получить, если сделать КТ или МРТ почки, но подобные обследования считаются дорогостоящими.
По этой причине их заменяют на урографию с введением контраста. Реже проводят пункцию с забором материала на гистологию. При появлении характерных симптомов перинефрита можно обратиться к урологу или нефрологу.
Методы терапии
После постановки диагноза проводят лечебные процедуры, они могут быть как оперативными, так и консервативными.
Традиционные способы
Лечение перинефрита подразумевает проведение антибактериальной терапии, чтобы купировать воспалительный процесс. Назначить могут антибиотики широкого спектра действия:
- Ампициллин;
- Амоксициллин;
- Цефтриаксон.
Все они весьма токсичны, но применяются в урологии для лечения болезней мочевыделительной системы. Могут быть рекомендованы к приему и другие лекарственные средства.
Лечение начинается с инъекционных введений препаратов, после пациента постепенно переводят на терапию с использованием таблеток.
Но антибиотики высокой эффективностью не отличаются, по этой причине подобное лечение проводится только на начальной стадии развития перинефрита.
Народная медицина
Не применяются даже в качестве вспомогательной терапии, в силу низкой эффективности. После выздоровления, для поддержания функции почек в полном объеме можно применять отвары трав и растений, оказывающих диуретическое (мочегонное) действие.
Оперативное вмешательство, виды операций
Существует ряд оперативных вмешательств, которые проводят при наличии патологических изменений подобного типа:
Пункцию делают как в рамках диагностики, так и в рамках лечебных процедур. Если гнойник уже образовался, то его вскрывают, а содержимое забирают на биопсию.
Пункция считается щадящим методом хирургического вмешательства, и проводится в отношении детей или при наличии противопоказаний к операциям другого характера.
Если существуют некротические изменения, то требуется проведение иссечение ткани. Устраняют гнойное образование и участки некроза. Орган иссекают до тех пор, пока на его поверхности не появиться здоровая кровь.
Лапороскопическая операция делается с помощью небольших проколов, она подразумевает удаление гнойного образования. Такой метод воздействия считают наименее травматичным, проводят с установкой нефростомы.
Нефроэктомия – полная ампутация почки, проводится под общей анестезией, при условии, что спасти орган не удастся, поскольку он поражен полностью, участки некроза обширны, велик риск развития тяжелых осложнений, опасных для жизни пациента.
Правила питания
Питание подразумевает снижение нагрузки на пораженные почки, придется отказаться от:
- соли;
- тяжелой белковой пищи;
- алкоголя и кофеина;
- кислых ягод и фруктов.
Питаться придется легкой пищей, которая быстро усваивается и не создает лишней нагрузки на мочевыделительную систему. Подобного режима питания придется придерживаться до полного выздоровления.
Возможные осложнения
Патологический процесс может перейти на другие ткани. Помимо того, что болезнь часто заканчивается инфарктом почки, карбункулом или абсцессом. Ее появление приводит:
- к воспалению органов брюшной полости.
- патологическим изменениям в репродуктивной системе.
Если адекватное лечение отсутствует, то бактерии начинают стремительно размножаться, захватывая все новые ткани и органы. Это приводит к поражению кишечника, желудка, матки или простаты. Остановить бактериальную инфекцию и избежать летального исхода поможет только операция и антибактериальная терапия.
Профилактика и прогноз
Как таковой профилактики перинефрита не существует, есть только ряд советов, которые помогут избежать развития этого недуга:
- рекомендует своевременно лечить воспалительные инфекции;
- при сахарном диабете контролировать уровень глюкозы в крови;
- в пожилом возрасте следить за состоянием здоровья и каждые 6 месяцев сдавать мочу на анализ.
Что касается прогноза, то номинально он зависит от оказания своевременной помощи. Если возникли осложнения, то прогноз можно считать неблагоприятным.
Перинефрит – это заболевание, которое может стать причиной тяжелых осложнений, привести к ампутации органа и инвалидизации человека. Чтобы этого избежать, необходимо своевременно лечить болезнь при помощи врача.
Рекомендуем другие статьи по теме
Источник: https://UroHelp.guru/pochki/pielonefrit/perinefrit.html
Паранефрит
Паранефрит — это инфекционно-воспалительное поражение околопочечной клетчатки. Проявляется различной по интенсивности болью в пояснице, брюшной полости, усиливающейся при движениях и на вдохе, лихорадкой, ознобом, слабостью, локальной пастозностью и гиперемией кожи в области пораженной почки, вынужденным положением больного (изгибом позвоночника, сгибанием ноги). Диагностируется с помощью УЗИ и КТ почек, обзорной, экскреторной урографии, пункционной биопсии. Основой консервативной терапии паранефрита является назначение антибактериальных препаратов. Хирургическое лечение направлено на санацию гнойных очагов методами люмботомии, пункционного дренирования.
Впервые клинику воспаления паранефральной клетчатки в 1839 году описал французский дерматолог Пьер Райе. Распространенность паранефрита не превышает 0,3%. До 80% случаев заболевания возникает на фоне существующей почечной патологии (мочекаменной болезни с обструкцией мочевыводящих путей, гнойного пиелонефрита, аномалий развития мочевыделительных органов, перенесенных операций на почках).
Паранефрит обычно диагностируют у пациентов 16-52 лет, преимущественно мужчин. Чаще страдает задняя часть околопочечной клетчатки, патологический процесс, как правило, является односторонним и поражает левую почку. По наблюдениям специалистов в сфере урологии, вероятность развития заболевания увеличивается у больных сахарным диабетом.
Паранефрит
Непосредственными возбудителями параренального воспаления являются патогенные и условно-патогенные бактерии. В 70% случаев паранефрит вызывается различными штаммами стафилококков, реже — кишечной палочкой, протеем, стрептококками, пневмококками, гонококками, псевдомонадами, туберкулезными микобактериями, другими микроорганизмами. Микробному обсеменению паранефрона способствуют:
- Гнойно-воспалительная почечная патология. Паранефритом осложняются апостематозный нефрит, пионефроз, карбункул, абсцесс почки, гнойный перинефрит, почечный туберкулез, мочекаменная болезнь.
- Заболевания соседних органов. Гнойное расплавление жировой капсулы почки происходит при распространении инфекции от воспаленного аппендикса, слепой и восходящей ободочной кишки. Воспаление также может развиться на фоне печеночного абсцесса, гнойного холецистита, панкреатита, парацистита, параметрита, ретроперитонита и др.
- Отдаленные гнойные очаги. Возможно возникновение паранефрита у пациентов с фурункулами, карбункулами, панарициями, ангиной, хроническим тонзиллитом, гнойным отитом, остеомиелитом. Провоцирующим фактором зачастую становится образование околопочечной гематомы вследствие ушиба поясничной области.
В редких случаях воспаление вызывают микроорганизмы, которые обитают во внешней среде или на коже. Они попадают в паранефральную клетчатку при прямых проникающих ранениях во время аварий, падений на острые предметы, при проведении пункции почечной ткани, нападениях с использованием холодного и огнестрельного оружия. В ряде случаев первичный инфекционный очаг остается неустановленным.
Жировая почечная капсула может инфицироваться контактным, лимфогенным, гематогенным путем. При наличии отдаленных гнойных очагов инфекционные агенты (чаще всего — золотистый стафилококк) распространяются гематогенно на интактную параренальную клетчатку, что приводит к развитию первичного паранефрита. Реже его началу способствует пропитывание жировой ткани кровью при закрытых травмах.
У больных, страдающих урологической патологией, воспалительными процессами в брюшной полости, забрюшинной и тазовой клетчатке инфицирование происходит контактно, по лимфатическим сосудам и анастомозам, а сам паранефрит является вторичным. Обычно первыми в воспаление вовлекаются лимфоузлы, расположенные в более развитой клетчатке позади почки. Из лимфатических узлов бактерии попадают непосредственно в жировую ткань, вызывая классическую воспалительную реакцию.
Процессы альтерации способствуют экссудации внутрисосудистой жидкости и лейкоцитов в клетчатку с возникновением инфильтративного паранефрита, который при адекватной терапии зачастую является обратимым.
В более тяжелых случаях происходит очаговое или тотальное гнойное абсцедирование с дальнейшим расплавлением межфасциальных перегородок и распространением воспалительного процесса.
Острое воспаление завершается фазой восстановления или приобретает хроническое течение с последующим разрастанием воспалительно-измененной жировой ткани и склерозированием.
Кроме выделения первичной и вторичной форм воспаления паранефрит классифицируют с учетом локализации, характера патологических изменений, особенностей развития клинической картины.
Такой подход позволяет правильно оценить прогноз развития заболевания и выбрать оптимальную терапевтическую тактику.
На основании особенностей расположения в параренальной клетчатке различают верхнее (эндодиафрагмальное), нижнее, заднее, переднее, тотальное воспаление паранефрона.
По типу патологического процесса паранефрит может быть инфильтративным, гнойным (абсцедирующим или флегмонозным), рубцово-склерозирующим (фиброзно-склеротическим или фиброзно-липоматозным). С учетом особенностей течения и симптоматики в практической урологии различают:
- Острый паранефрит. Наблюдается чаще. Характеризуется бурной клинической картиной с инфильтративными и гнойными процессами, высоким риском тяжелых осложнений с распространением в забрюшинном пространстве, возможностью хронизации процесса и развития продуктивного воспаления. При адекватном лечении подвергается обратному развитию.
- Хронический паранефрит. Встречается реже. Является исходом острого или первично хроническим. При отсутствии острой фазы обычно осложняет течение рецидивирующего калькулезного пиелонефрита или туберкулеза почек. Может быть «панцирным» (с образованием в околопочечной клетчатке массивов соединительной ткани) либо фиброзно-липоматозным.
Острое первичное воспаление паранефрона обычно начинается с внезапного появления общей интоксикационной симптоматики. Температура тела повышается до 39-40° С, пациент испытывает озноб, общую слабость, потливость. Ухудшается аппетит, часто отмечается вздутие, запор.
Локальная симптоматика возникает на 2-3 день заболевания. Больные с острым паранефритом жалуются на интенсивную боль в области поясницы, живота, реже — в подреберье. Болезненные ощущения усиливаются при глубоком вдохе, ходьбе, движениях.
Наблюдается локальное напряжение мускулатуры в проекции пораженной почки.
Для нижнего и заднего паранефрита характерно вынужденное положение пациента с подтягиванием к животу согнутой в колене ноги на стороне поражения. Обнаруживается локальная гипертермия, пастозность тканей, покраснение кожи. Иногда позвоночник сколиотически искривляется в здоровую сторону.
При достаточно редком верхнем паранефрите из-за вовлечения в процесс поддиафрагмальной клетчатки ограничивается экскурсия диафрагмы, возникает одышка и чувство нехватки воздуха.
Нарастание воспаления сопровождается утяжелением состояния больного — появлением оглушенности, спутанности сознания, учащением дыхания и сердцебиения.
Острая форма вторичного паранефрита часто проявляется усугублением уже существующей клиники поражения почек, брюшных или тазовых органов с усилением болезненности в пояснице и гипертермией.
При хроническом процессе патогномоничные симптомы обычно отсутствуют, единственной жалобой больных становится тупая болезненность в области почек.
Возможно сдавливание проходящих рядом корешков спинномозговых нервов с возникновением боли, онемения, покалывания, ощущения ползания мурашек по коже в пояснично-крестцовой области, бедре, реже — голени. Иногда отмечается субфебрилитет.
При несвоевременной диагностике и недостаточной терапии паранефрит обычно осложняется распространением воспаления с развитием забрюшинной флегмоны или прорывом абсцесса в брюшную, плевральную полости, малый таз, прямую кишку, мочевой пузырь, под кожу в области 12-го ребра или над гребнем подвздошной кости.
У таких пациентов наблюдается перитонит, эмпиема плевры, парапроктит, параметрит, формируются почечные свищи. При гематогенной генерализации процесса возможен сепсис и инфекционно-токсический шок.
Сдавление почечной паренхимы и сосудов при хронических склеротических и фиброзно-липоматозных паранефритах провоцирует развитие нефрогенной артериальной гипертензии.
При хроническом течении и на инфильтративном этапе острого паранефрита, когда локальная симптоматика отсутствует, постановка диагноза зачастую затруднена.
Определенную роль играет физикальное обследование, позволяющее визуально определить реакцию со стороны кожи и мускулатуры, искривление позвоночного столба, пальпаторно выявить инфильтрат, особенности расположения и характер поверхности почек, положительные симптомы Пастернацкого и Израэля. Наиболее информативны для диагностики паранефрита инструментальные методы:
- Эхография. УЗИ почек дает возможность обнаружить и четко локализовать очаги гнойного расплавления, представленные гипоэхогенными или анэхогенными округлыми образованиями с четким контуром. При хроническом варианте паранефрита определяется неоднородность эхоструктуры тканей. Более точные данные удается получить во время КТ почек.
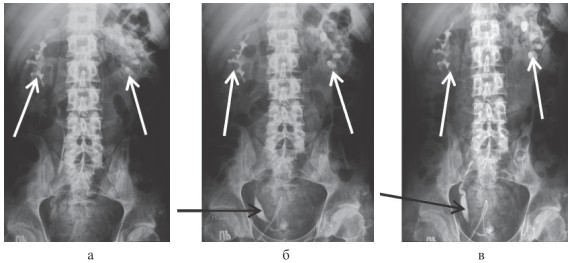
- Рентгенография. На обзорных урограммах позвоночный столб нередко сколиотически искривлен в поясничном отделе, контур поясничной мышцы возле пораженной почки отчетливо сглажен или не просматривается. В зависимости от локализации и размеров паранефрального инфильтрата почка имеет нормальный или сглаженный контур. Иногда почечная паренхима на рентгеновском снимке не визуализируется. По данным экскреторной урографии мочеточник на стороне паранефрита зачастую отклонен латерально либо медиально. При проведении исследования во время дыхания выявляется значительное ограничение или отсутствие подвижности пораженной почки. Из-за сдавливания воспалительным инфильтратом лоханки и чашечки могут выглядеть деформированными.
- Диагностическая пункция. Выполняется редко, преимущественно в случаях четко отграниченного инфильтрата. Обнаружение гноя в околопочечной жировой капсуле служит прямым подтверждением паранефрита. Полученный материал исследуется микробиологически для определения возбудителя и установления его чувствительности к антибиотикам.
По показаниям врач-нефролог назначает консультации абдоминального хирурга, пульмонолога, гастроэнтеролога, инфекциониста, фтизиатра, онколога.
Вспомогательную роль при обследовании играет рентгеноскопия, при помощи которой подтверждается ограниченная подвижность и высокое стояние диафрагмы, наличие плеврального выпота со стороны поражения.
Для оценки функционального состояния почечной ткани производится нефросцинтиграфия.
В общеклиническом анализе крови обнаруживаются общевоспалительные изменения: значительное увеличение содержания лейкоцитов, сдвиг лейкоцитарной формулы влево, высокое СОЭ. Могут снижаться уровни эритроцитов и гемоглобина.
Лейкоцитурия, бактериурия в общем анализе мочи выявляются только при первичном поражении почечной паренхимы.
При тяжелом течении паранефрита возможны признаки токсического повреждения фильтрующего аппарата: микрогематурия, цилиндрурия, альбуминурия.
КТ ОБП и забрюшинного пространства. Скопление гноя в паранефральной клетчатке и поясничной мышце слева.
Дифференциальный диагноз
Воспаление паранефрона дифференцируют с:
При тяжелых вариантах течения и отсутствии местных «почечных» симптомов в первые дни заболевания может потребоваться дифференциальная диагностика паранефрита с
гриппом
, тифом, малярией.
Больных с острым воспалением паранефрона рекомендуется экстренно госпитализировать в урологический стационар. При хронических вариантах паранефрита возможно догоспитальное обследование с последующим плановым амбулаторным или стационарным лечением. Выбор консервативной или оперативной тактики ведения пациента зависит от характера воспалительных изменений и формы течения заболевания:
- При остром инфильтративном паранефрите. Лечение начинается с назначения антибиотиков. Выявление грамположительной флоры служит показанием для использования полусинтетических пенициллинов, макролидов, цефалоспоринов 2-3-го поколения в комбинации с сульфаниламидными препаратами. Для элиминации грамотрицательных микроорганизмов рекомендованы аминогликозиды и фторхинолоны. Прием антибактериальных средств дополняют дезинтоксикационной, иммуномодулирующей и витаминотерапией.
- При остром гнойном паранефрите. Требуется хирургическая санация очага инфекции. Для удаления гноя чаще выполняют пункционное дренирование, реже — широкое вскрытие абсцесса (люмботомию). У больных с задним паранефритом возможно проведение вмешательства через межмышечный доступ. При сочетании паранефрального воспаления с пионефрозом сначала осуществляется нефростомия, а затем нефрэктомия. После операций назначают антибактериальную терапию препаратами широкого спектра с учетом типа возбудителя.
- При хроническом паранефрите. Лечение может быть как консервативным, так и хирургическим. При отсутствии осумкованного гнойного очага и пионефроза обычно применяют антибиотики в сочетании с глюкокортикостероидами, рассасывающими, общеукрепляющими средствами, физиотерапевтическими процедурами. Хирургическое вмешательство для удаления гнойника выбирается по тем же принципам, что и при остром воспалении. Сдавление почки при склерозировании клетчатки является показанием для иссечения паранефрона.
Терапию всех форм паранефрита эффективно дополняют физиопроцедуры: диатермия, УВЧ, грязевые и парафиновые аппликации, массаж, УФО. При наличии гнойно-септических осложнений с выраженным интоксикационным синдромом и нарушением почечной фильтрации рекомендовано проведение экстракорпоральной детоксикации — гемосорбции, плазмафереза, плазмосорбции, гемодиализа.
Своевременное выявление и адекватная антибактериальная терапия позволяют купировать большинство случаев острого паранефрита на начальной инфильтративной стадии без проведения операции. Правильный выбор способа и времени выполнения хирургического вмешательства при гнойном воспалении обеспечивает быструю санацию абсцесса и сохранение почки.
Прогноз хронического паранефрита определяется состоянием почечных функций и уродинамики. Профилактика заболевания направлена на своевременное лечение урологических заболеваний, санацию очагов хронической инфекции, предупреждение распространенных гнойных осложнений при абдоминальной и тазовой патологии, укрепление иммунитета.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_urology/paranephritis
Пиелонефрит
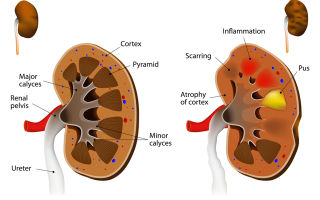
Пиелонефрит — воспаление ткани почек.
Виды
- Первичный (развившийся в здоровой почке без нарушения тока мочи)
- Вторичный (развившийся на фоне заболевания почки, аномалии развития или нарушения оттока мочи: сужение мочеточника, доброкачественная гиперплазия предстательной железы, мочекаменная болезнь, атонии мочевыводящих путей, рефлюксные дискинезии).
- Фазы: обострение (активный пиелонефрит), ремиссия (неактивный пиелонефрит).
- Локализация: односторонний (редко), двусторонний.
- Осложнения: неосложненный, осложненный — абсцессом, сепсисом.
- Функция почек — сохранная, нарушение функций, почечная недостаточность.
Женщины болеют в 2-5 раз чаще мужчин, девочки — в 6 раз чаще мальчиков. У пожилых мужчин, имеющих доброкачественную гиперплазию предстательной железы, пиелонефрит возникает чаще, чем у молодых.
Причины
Причиной пиелонефрита всегда является инфекция. Факторы, способствующие развитию инфекционного процесса в почке:
- Нарушения оттока мочи (сужение мочеточника, аномалии развития почек, гидронефроз, рефлюкс, опухоль, камни и др.);
- Предшествующие заболевания почек, особенно интерстициальный нефрит;
- Иммунодефицитные состояния (лечение цитостатиками и/или преднизолоном, сахарный диабет, дефекты иммунитета);
- Гормональный дисбаланс (беременность, менопауза, длительный прием противозачаточных средств).
Симптомы пиелонефрита
Острый пиелонефрит
- Чаще протекает с яркой клинической картиной;
- Лихорадка с ознобом, проливным потом;
- Боль в поясничной области;
- Мочевой синдром — обильное мочеиспускание (чаще) или уменьшенный объем мочеиспускания (реже) при потере жидкости через легкие и кожу, учащенное и болезненное мочеиспускание;
- Интоксикационный синдром — головная боль, тошнота, рвота;
Хронический пиелонефрит у большинства больных (50-60 %) имеет скрытое течение. Проявляется
- Невысокой температурой, потливостью, познабливанием, ноющими болями или ощущением тяжести в поясничной области.
- Мочевой синдром — повышенный объем мочеиспускания, преимущественно в ночное время, реже учащенное и болезненное мочеиспускание.
Симптомы интоксикации — головная боль, тошнота. Артериальная гипертензия (более 70 % случаев). Анемия (у части больных).
Диагностика
- Анализ крови;
- Анализ мочи;
- Обязателен бактериологический посев мочи;
- УЗИ почек;
- Обзорная рентгенография: увеличение или уменьшение одной из почек в объеме, бугристость контуров, иногда — тень камня;
- Экскреторная урография (противопоказана в активную фазу);
- Радиоизотопная ренография и сцинтиграфия.
Лечение пиелонефрита
- Потребление жидкости до 2-2,5 л/сут.
- Антибактериальная терапия в течение как минимум 2 недель курсами по 7-10 дней, эмпирическая (до высева возбудителя) и целенаправленная (после определения чувствительности микрофлоры к антибиотикам).
- Острый пиелонефрит
- — лечение начинают с полусинтетических пенициллинов (амоксициллин; альтернативные препараты — защищенные пенициллины типа амоксициллин+клавулановая кислота, ампициллин+сульбактама) или цефалоспоринов (цефалексина, цефуроксима, цефаклора).
- Обострение хронического пиелонефрита
- — начинают с защищенных пенициллинов, препараты выбора — фторхинолоны, ко-тримоксазол, цефалоспорины (все препараты для приема внутрь).
Противорецидивную терапию проводят в течение 3-12 мес. по 7-10 дней каждого месяца, при гнойном пиелонефрите — антибиотиками (см.
выше), при серозном — уроантисептиками, поочередно: налидиксовая кислота по 0,5-1 г 4 р./сут., нитрофурантоин по 0,15 г 3-4 р./сут., нитроксолин по 0,1-0,2 г 4 р./сут.
Эффективно также назначение уроантисептиков 1 раз на ночь: ко-тримоксазол, триметоприм или нитрофурантоин по 100 мг на ночь или 3 р./нед. (профилактически).
- Иммунокоррекция.
- При анемии — препараты железа, переливание крови, эритроцитарной массы.
- Хирургическое лечение. При гнойном пиелонефрите в случае безуспешности консервативной терапии — декапсуляция почки, пиелонефростома и дренирование почечной лоханки.
Неотъемлемой эффективной частью лечения пиелонефрита является соблюдение диеты.
Течение и прогноз
Прогноз ухудшается по мере увеличения длительности пиелонефрита, при внутрибольничных пиелонефритах, устойчивости микробов к антибактериальным средствам, закупорке мочевых путей, наличии гнойных осложнений, иммунодефицитных состояниях, частых рецидивах.
Полное выздоровление при остром пиелонефрите возможно при ранней диагностике, рациональной антибиотикотерапии, отсутствии отягчающих факторов.
У 10-20% больных хроническим пиелонефритом развивается хроническая почечная недостаточность. У 10 % больных с артериальной гипертензией происходит ее озлокачествление.
Источник: https://www.diagnos.ru/diseases/polov/pielonephritis
Пиелонефрит: причины, виды, симптомы и лечение
Среди инфекционных болезней почек и выделительной системы отдельное место занимает пиелонефрит. Это крайне распространенное заболевание, связанное с проникшими в почечную ткань заразными агентами.
Как и многие другие похожие патологии, может вызываться условно-патогенной микрофлорой, которая «в норме» не причиняет вреда, а также специфическими возбудителями.
Лечение пиелонефрита — всегда процесс достаточно долгий и сложный, поскольку существует риск постоянного повторного инфицирования и сохранения очага воспаления в организме.
Что такое пиелонефрит
Название болезни происходит от греческих слов, обозначающих «лоханка», «почка» и характерный суффикс, обозначающий воспалительный процесс. Пиелонефрит почек встречается очень часто, причем, почти в 80% острая стадия затем перетекает в хроническую форму, заставляя человека время от времени страдать от проявлений патологического процесса.
Заболевание относится к неспецифическим, то есть, нет определенного возбудителя, который провоцировал бы патогенез. Бактерий, вызывающих воспаление, много, среди них следующие виды:
- протеи;
- энтерококки — эти микроорганизмы могут быть даже частью условно-патогенной микрофлоры, они не причиняют вреда, пока находятся в кишечнике, но не проникают в другие органы;
- кишечная палочка — еще один вид бактерий, обитающий в кишечнике;
- синегнойная палочка — патогенный микроорганизм, размножение которого в норме подавляется иммунной системой;
- стафилококки — эти бактерии вызывают самые тяжелые и плохо поддающиеся лечению формы пиелонефрита.
До двух третей всех людей с урологическими проблемами страдают от пиелонефрита, даже если не предъявляют врачам жалобы на болезни почек.
Очаг инфекции может сохраняться в течение всей жизни, оставаясь не до конца вылеченным и вызывая обострения, которые снимаются экстренными мерами без полной ликвидации патологических агентов.
Хронический пиелонефрит в 70% случаев протекает бессимптомно или со слабовыраженными признаками, на которые человек не обращает внимания.
Однако игнорировать наличие очага инфекции в почках и почечных лоханках нельзя. Заболевание, пуска и подавляется иммунитетом здорового человека, при малейшем ослаблении защитных сил организма способно давать тяжелые осложнения, вплоть до опасных для жизни.
Острая форма редко остается незамеченной, поскольку вызывает характерную клиническую картину.
Эта болезнь представляет серьезную опасность для маленьких детей, пожилых и ослабленных людей, поскольку на фоне острого пиелонефрита при недостаточно эффективной терапии может развиваться нефронекроз или почечная недостаточность.
Пиелонефрит крайне склонен к хронизации из-за очень благоприятной для бактерий среды и обилия питательных веществ, поэтому необходимо проводить диагностику на не только на первичном этапе установки диагноза, но и после видимого выздоровления.
Причины пиелонефрита
Единого возбудителя заболевания не существует. Общей причиной может считаться проникновение инфекционных агентов в почечную лоханку. Этот процесс редко бывает самостоятельным, развиваясь, как правило, на фоне первичных инфекций. Существуют особенности возраста, анатомического строения и других факторов, способствующих возникновению пиелонефрита почек. Среди них такие:
- Возраст — дети до 7 лет особенно подвержены заболеванию из-за недостаточного ответа иммунной системы и особенностей анатомии.
- Принадлежность к женскому полу. По статистике мальчики и мужчины заболевают в 3-5 раз реже. Необходимо иметь в виду, что пиелонефрит у женщин протекает тяжелее, особенно если это маленькие девочки или пожилые люди в постклимактерическом периоде.
- Урогенитальные инфекции — как самая распространенная непосредственная причина, также связана с полом человека. Поскольку женщины чаще страдают от цистита и других заболеваний мочеполовой системы, то и осложнения развиваются чаще.
- Среди мужского пола заболевание встречается в среднем и старшем возрасте, возникает в виде осложнения простатита.
- Пиелонефрит у женщин может возникать в молодом возрасте на фоне начала половой жизни, если не соблюдается интимная и личная гигиена. Гениальные инфекции легко проникают в мочевой пузырь и мочеточники, откуда поднимаются к почкам.
- В особенной группе риска — беременные. У них болезнь чревата гибелью плода, риском для будущей матери и другими тяжелыми осложнениями, вплоть до опасных для жизни ребенка или самой женщины.
- В общем случае пиелонефрит могут провоцировать любые факторы, мешающие нормальному оттоку мочи из почек. Застойные явления провоцируют размножение бактерий и воспаления разной степени тяжести.
Непосредственной причиной может стать переохлаждение, которое вызывает сбой в защитных реакциях организма. Этот процесс особенно опасен для детей, особенно девочек. Первичный приступ острого пиелонефрита у них возникает, как правило, после купания в холодной воде или промокших ног. У ребенка заболевание может сразу возникать в острой форме, поражая одну или обе почки.
Существуют также хронические заболевания, которые способствуют развитию инфекции в почках и лоханках. Среди них такие, как:
- сахарный диабет;
- хроническая почечная недостаточность;
- травмы органов брюшины;
- любые иммунодефициты.
Необходимо помнить, что болезнь способны спровоцировать любые хронические инфекционные заболевания, даже если источник инфекции находится в совершенно другом органе.
Например, пиелонефриты развиваются в ряде случаев как осложнение хронических гайморитов и тонзиллитов.
Это связано с тем, что способ передачи — гематогенный, через кровь, а значит, у любой бактерии есть шанс попасть в почки, где для них всегда крайне благоприятные условия.
Виды пиелонефрита
Врачи делят заболевание на разные формы и способы протекания в зависимости от того, как развивается инфекция и откуда она появилась. Диагностируются такие виды пиелонефрита:
- Первичный — этот вид означает, что почка, в целом, находится в нормальном состоянии и ничего не препятствует ее работе в виде оттока мочи. Такая болезнь возникает у прежде здоровых людей, в том числе — детей.
- Вторичный — его провоцируют имеющиеся в организме, в частности — в почках, патологии. Появляется на фоне врожденных аномалий, нефроптоза — опущения выделительных органов, мочекаменной болезни. При этом состоянии всегда нарушается отток мочи, из-за чего состояние пациента более тяжелое, чем при первичной форме заболевания.
- Острый — как правило, сочетается с первичным. Клиническая картина ярко выражена, симптоматика характерная. Это состояние развивается быстро и протекает с различной тяжестью в зависимости от возраста, иммунитета человека и других факторов.
- Хронический — постоянный очаг инфекции, локализующийся в почечных лоханках. Может не проявляться симптоматически, оставаться фоновым состоянием, которое обостряется в результате переохлаждения, нарушения питьевого режима и других резких изменений в образе жизни человека. Он опасен тем, что изменяет структуру почек и приводит к общему ухудшению здоровья человека.
- Односторонний — поражена одна почка, такой вид встречается чаще.
- Двусторонний — оба органа оказались под воздействием инфекции. Более тяжелая клиническая картина, прогноз хуже, чем при односторонней форме болезни.
Помимо неспецифических инфекционных типов, которые распространены у 90% больных с пиелонефритом, существуют также редкие виды. Они вызваны неспецифической реакцией организма на бактериальный раздражитель.
Среди таких патологий — ксантогранулематозный пиелонефрит, особое состояние, когда почки значительно увеличиваются в размерах на фоне обильного размножения макрофагов и холестериновых клеток.
Процесс опасен появлением спаек и фиброзом, диагностируется при помощи УЗИ, на котором виден характерный желтоватый цвет пораженной ткани.
Апостематозный нефрит — самая опасная форма заболевания, характеризуется появлением карбункулов на месте воспаления. Также появляются мелкие абсцессы.
Даже при благоприятном течении на месте пораженной ткани появляется заместительная, то есть, почка не может на 100% выполнять свои функции. Часто возникает так называемое сморщивание почки из-за атрофии её паренхимы.
Этот злокачественный тип пиелонефрита характерен для маленьких детей, пожилых людей, может приводить к полной неспособности органа выполнять свои функции.
Симптомы пиелонефрита
Боль в области поясницы
Симптомы пиелонефрита проявляются очень ярко в острой форме и достаточно смазано — в хронической. Однако последняя не возникает без предваряющей фазы, поэтому важно не пропустить следующие признаки болезни:
- Болезненные ощущения в области поясницы. Они могут быть разной интенсивности в зависимости от тяжести заболевания. Если нет обструкции мочевыводящих путей, то боли тупые, ноющие, в пределах терпимости. Обструкционные виды резко болезненны.
- Высокая температура — у детей поднимается до 40 градусов, у взрослых — до 38-39.
- Озноб, аппетит снижен, общая слабость и плохое самочувствие.
- Мочеиспускание может быть болезненным, но не всегда: чаще боль при попытке сходить в туалет как симптом пиелонефрита возникает , если заболевание стало осложнением цистита либо простатита.
- Тошнота, в тяжелых случаях — рвота.
- Дети жалуются на боль в животе, что затрудняет диагноз из-за схожести с заболеваниями ЖКТ.
- Затрудненное мочеиспускание может указывать на выраженную обструкцию выводящих путей. Моча мутная, иногда белесая из-за примесей гноя. Гематурия — мочеиспускание с кровью указывает на обширное поражение почек.
У детей и пожилых людей острый пиелонефрит способен привести к почечной недостаточности и летальному исходу. Однако гораздо чаще происходит частичное излечение.
Хронический пиелонефрит характеризуется:
- Учащенным мочеиспусканием, этот симптом усиливается при переохлаждении организма.
- Частыми, хотя и слабовыраженными болями в пояснице.
- Повышенным артериальным давлением.
Рецидивы могут повторяться до нескольких раз в год, что чревато перерождением ткани почек в соединительную с дальнейшей утратой нормальных функций. Именно поэтому нельзя игнорировать хроническую форму болезни.
Лечение пиелонефрита
Терапия зависит от степени тяжести патологии. Наиболее простым с медицинской точки зрения считается неосложненный острый пиелонефрит — являясь сугубо бактериальным заболеванием, он отлично поддается антибиотикотерапии, особенно если микроорганизмы не успели выработать устойчивости к лекарствам. Лечение должно проводиться стационарно, в него входят такие меры:
- Анализ мочи с выявлением конкретного возбудителя.
- Антибиотики при пиелонефрите назначаются инфузионно — внутримышечно и внутривенно. Среди самых распространенных препаратов: Цефтриаксон, Цефтазидим. Эти препараты относятся к современным цефалоспоринам третьего поколения и предназначены специально для борьбы с урогенитальными инфекциями.
- Сульфаниламиды — чаще всего, назначается Метрогил внутривенно.
- Могут назначаться мочегонные средства в сочетании с обильным питьем для промывания почек.
- Спазмолитики при болях и для устранения обструкции. Чаще всего применяется Но-Шпа.
Лечение при хроническом пиелонефрите более сложное, поскольку бактерии с большой вероятностью выработали устойчивость к антибиотикам. Стратегия включает:
- Щадящий режим для больного.
- Тщательный подбор антибиотика — важно сделать предварительный посев, чтобы определить чувствительность штамма. Антибиотикотерапия проводится дольше, поэтому могут назначаться таблетки.
- Нитрофураны — Фуразолидон, Нитрофурантоин, — также длительным курсом.
- Как правило, рекомендуется физиотерапия.
- Необходимы витаминные комплексы с повышенным содержанием микроэлементов группы B, а также А, С для общего улучшения иммунитета.
Вылечить хроническую форму заболевания почек достаточно сложно, поэтому требуется подыскать грамотного врача-нефролога, а пациенту, в свою очередь, тщательно соблюдать все инструкции.
Диета при пиелонефрите
На время лечения рекомендуется как можно меньше нагружать почки. В связи с этим диета при пиелонефрите потребует таких ограничений:
- Максимально избегать соли, желательно вообще убрать ее из рациона.
- Запрещены острые блюда, специи.
- Нельзя пить кофеиносодержащие напитки — кофе, крепкий чай, энергетики, под строгим запретом алкоголь.
- Рекомендованы естественные мочегонные средства — арбузы, тыквы.
- Нежелательно обильное употребление белка, рекомендовано максимально сократить мясо в рационе.
Диета должна продолжаться весь период лечения плюс еще три-четыре недели после выздоровления. Общий принцип — минимум соли и токсинов, максимум жидкости для предотвращения застоя мочи.
Профилактика пиелонефрита
Лучший способ лечения пиелонефрита — это профилактика, поскольку любую патологию проще предотвратить, чем затем восстанавливать организм.
Избежать попадания инфекции в почки можно, если внимательно следить за половой и личной гигиеной, особенно женщинам, вовремя лечить циститы и простатиты, не допускать очагов бактериального размножения.
Теплая одежда, закрывающая поясницу в холодный период года, также является профилактикой заболевания.
Вам также может понравиться
Источник: https://lHealth.ru/pielonefrit.html