Аддисонический криз обычно наступает при ухудшении состояния пациента, страдающего недостаточностью надпочечников. Заболевание протекает остро, при неоказании своевременной помощи представляет угрозу жизни.
Риск данного состояния в резком уменьшении гормональной активности коры надпочечников, в результате плохо вырабатываются андрогены, кортизол, альдостерон.
Как итог — развивается декомпенсация всего организма. Состояние может развиться у страдающих болезнью Аддисона после перенесённых стрессов, операций, при обострении хронических болячек, смене климата, инфекционно-воспалительных процессах. Криз может наступить после любых событий, требующих мобилизации внутренних энергетических ресурсов.
Иногда обычное нервное перенапряжение способно привести к развитию острого состояния. Нередко обострение случается при снижении дозы, либо прекращении приёма назначенных лечащим врачом кортикостероидов. Следует учесть: гипоадреналовый криз разворачивается неожиданно и достаточно быстро. Его важно вовремя отследить, чтобы больному была своевременно оказана медицинская помощь.
Статистика и риск заболевания
Криз наступает чаще у женщин, нежели у мужчин (примерно 170 000 случаев против 84 000). Смертность при этом достигает 0, 52% и 0, 89% соответственно. Это довольно редкая патология, она встречается приблизительно в 50 случаев на 1 000 000 жителей.
В группе риска — представительницы прекрасного пола в возрасте 55 – 60 лет и представители сильной половины человечества, достигшие 60 – 63 лет. Аддисонический криз находится по частоте наступления на 38 месте среди других эндокринных расстройств.
Клиническая картина
Обычно наблюдаются также похолодание конечностей, слабость, сильное потоотделение. Возможно наступление состояния, близкого к обморочному или даже впадение в кому. В более лёгких случаях наблюдается аритмия. Тоны сердца бывают приглушенными, пульс зачастую малый, нитевидный.
При недостаточном количестве в организме альдостерона возникает обезвоживание. Происходит увеличение уровня Na и накопление K, в итоге организм теряет воду. При сильном повышении K в организме происходит остановка сердца.
Часто у больных при резком падении уровня гормонов бывают понос или рвота, наблюдаются боли в животе и пояснице, может быть нарушено мочеотделение. Рвота иногда бывает с небольшой примесью крови из-за изъязвлений слизистой желудка. Это часто приводит к постановке врачом ошибочного диагноза желудочно-кишечного расстройства. Кожа сухая, со сниженным тургором, глазные яблоки запавшие.
У ряда пациентов возникают галлюцинации, также из психических проявлений могут наблюдаться нарушение ориентации в месте, либо времени.
Если человек даже находится в ясном сознании, он обычно становится апатичным, вяло разговаривает, становится заторможенным.
Поражение нервной системы связано с дегидратацией и гипоксией головного мозга, что клинически вполне может проявиться параноидным или маниакальным психозом, либо привести к делирию.
У пациента могут заостриться черты лица, пересохнуть кожа. Что до температуры тела, то она часто снижается, но при сильной дегидратации (чаще всего в терминальной стадии) встречается дизрегуляторная гипертермия.
Симптоматика может нарастать разными темпами, обычно она проявляет себя стремительно, но клиническая картина болезни может разворачиваться в течение нескольких дней. Характерная пигментация и бронзовый окрас кожи с ухудшением состояния пациента обычно усиливаются.
Что происходит с организмом человека
У человека нарушается обмен веществ, наступает обезвоживание организма, снижается общий объём циркулирующей в организме крови. Нарушение калиевого обмена в организме ведёт к тому, что сердце работает хуже.
Страдает также обмен углеводов, в частности, падает уровень глюкозы в крови, растёт чувствительность клеток к инсулину.
Почкам при этом состоянии также становится сложно справиться с работой. Адинамия пациента бывает столь выраженной, что ему трудно повернуться в постели; попытка передвижения может привести к коллапсу.
Способы диагностики
Для поставки точного диагноза требуется вначале выяснить, было ли ранее у человека то или иное заболевание, связанное с надпочечниками, к примеру, бронзовая болезнь, опухоли надпочечников и т. п. Уточнить наличие острого состояния можно с помощью применения лабораторных методов исследования, а именно:
УЗИ брюшной полости позволит обнаружить воспалительный процесс, рентген поможет определить наличие травм. ЭКГ способствует выявлению аритмии. При осмотре больного врач обнаруживает бледность кожных покровов, нитевидный пульс.
Все эти признаки указывают на наличие криза. Но важно учесть: симптоматика обычно схожа с проявлениями других болезней, поэтому врач должен их исключить.
В первую очередь это касается инфаркта, нарушений работы органов брюшной полости, фиброзно-кистозного остита.
Методы терапии
В зависимости от формы течения болезни также индивидуально подбирают специфические лекарственные средства для купирования имеющейся симптоматики.
К примеру, криз может проявить себя преимущественно кишечными расстройствами. В этом случае человека беспокоят рвота, тошнота, понос, у него снижается аппетит, он ощущает боль в животе.
В других случаях это сердечная форма болезни, при которой нарушается кровообращение, вследствие чего учащается сердцебиение (больше 100 ударов в минуту), снижается артериальное давление, холодеют конечности. При психической форме у больного могут наблюдаться судороги, угнетение сознания, либо бредовые высказывания или галлюцинации.
Кстати, ни одна из перечисленных форм в чистом виде обычно не встречается, нередко можно наблюдать их сочетание по симптоматике. При своевременно начатом лечении отмечается положительная динамика состояния здоровья уже в ближайшие часы после начала терапии. Если лечение начато поздно, существует вероятность повторного обострения или даже летального исхода.
Для восстановления состояния организма при обезвоживании больному ставят капельницу с хлоридом натрия.
Чтобы восстановить уровень сахара в крови и предотвратить обезвоживание, больному назначают инъекцию раствора глюкозы. С выраженной гипотонией помогает бороться адреналин.
Если криз вызван инфекционно-воспалительным процессом, лечат основное заболевание при помощи антибиотиков и других лекарств, чтобы предотвратить повторный рецидив.
В первый день лечения больному в ОРИТ вводят больное количество гидрокортизона (100 мг несколько раз в течение суток). Затем дозировку лекарства снижают, постепенно переходя на использование таблеток, которые действуют медленнее.
Иногда врачи дополнительно назначают кортинефф, восполняющий минеральный баланс. Кроме того, важно справиться с астеническим состоянием больного. Это позволяют сделать инъекции витаминов.
К какому доктору обратится
Для лечения острого состояния требуется немедленно обратиться в отделение реанимации и интенсивной терапии. По мере улучшения состояния пациент переводится в эндокринологическое отделение больницы.
Важно понимать, что без лечения не обойтись, потому что всегда есть риск значительного ухудшения состояния и смерти.
В дальнейшем для профилактики понадобится регулярно посещать эндокринолога в муниципальной поликлинике или в частном центре.
Профилактика болезни
Если диагноз надпочечниковой недостаточности не был установлен, но есть симптомы, могущие на него указывать, следует обратиться к эндокринологу, который направит на анализы с целью проверки наличия данного заболевания. Следующие проявления могут вызвать подозрение пациента:
- появление бронзового оттенка кожи;
- быстрая утомляемость;
- снижение давления;
- учащённое сердцебиение;
- частые простуды;
- тяга к солёной пище;
- потребность в усиленном питании;
- снижение уровня сахара в крови.
Больным важно по возможности избегать психоэмоциональных нагрузок, вовремя посещать психолога или психотерапевта, если возникает стрессогенная ситуация. При малейшем изменении течения болезни необходимо обратиться за помощью к лечащему эндокринологу.
Рекомендуем другие статьи по теме
Источник: https://UroHelp.guru/nadpochechniki/addisonicheskij-kriz.html
Аддисонический криз
Аддисонический криз – острое эндокринологическое неотложное состояние, осложнение хронической недостаточности коры надпочечников. Развивается вследствие резкого снижения или прекращения синтеза (приема) кортикостероидов и возникающего несоответствия между малым количеством гормонов и повышенной потребностью в них организма.
Синонимы: гипоадреналовый криз, надпочечниковый криз, острая надпочечниковая недостаточность, острая недостаточность коры надпочечников, гипокортицизм.
Аддисоническим кризом называется острая недостаточность коры надпочечников
Причины и факторы риска
Основными причинами аддисонического криза на фоне хронической надпочечниковой недостаточности являются:
- беременность и роды;
- злоупотребление алкоголем, алкогольная интоксикация;
- острые инфекционно-воспалительные состояния вне зависимости от локализации патологического процесса (наибольшую опасность представляют генерализованные и тяжело протекающие заболевания);
- некорректная фармакотерапия некоторыми препаратами (инсулин, диуретики, седативные, наркотические анальгетики);
- физическая или психоэмоциональная нагрузка;
- хирургические вмешательства;
- травмы живота и поясницы;
- обширные ожоги;
- необоснованное снижение дозы глюкокортикоидов или внезапная отмена заместительной терапии.
Криз развивается в срок от нескольких часов до нескольких дней, в его течении выделяют предкризовую стадию и стадию развернутых клинических проявлений.
Спровоцировать развитие аддисонического криза у пациентов, не имеющих в анамнезе хронической патологии, могут такие факторы:
- аутоиммунное поражение коры надпочечников;
- синдром Уотерхауса-Фридериксена;
- врожденные ферментопатии;
- патологии свертывающей системы крови;
- двусторонний острый инфаркт коры надпочечников;
- передозировка антикоагулянтов (кровоизлияние в ткани коры);
- двусторонняя адреналэктомия;
- ВИЧ-ассоциированный комплекс;
- злокачественные новообразования гипоталамо-гипофизарной оси;
- острый дебют скрыто протекающих болезни Аддисона и синдрома Шмидта.
Аддисонический криз является следствием осложнения хронической недостаточности коры надпочечников
Дефицит глюко- и минералокортикоидов негативно влияет на все виды обмена, что приводит к нарушению образования эндогенной глюкозы, снижению ее концентрации, уменьшению объема циркулирующей крови, резкому снижению АД (артериального давления), тяжелому нарушению функции почек, сердечно-сосудистой, пищеварительной и нервной систем.
Формы заболевания
Выделяют 4 основные формы аддисонического криза, которые различаются преобладающей клинической симптоматикой:
- Желудочно-кишечная форма. Характеризуется симптомами острой диспепсии (тошнота, неукротимая рвота, жидкий стул, отсутствие аппетита, вплоть до отвращения к пище, боли спастического характера в эпигастрии и области живота).
- Псевдоперитонеальная форма. Напоминает симптоматику острого живота (резкие боли в животе, сопровождающиеся защитным напряжением мышц передней брюшной стенки).
- Сердечно-сосудистая (миокардиальная, или коллаптоидная) форма. Доминируют проявления острой недостаточности кровообращения (цианотичное окрашивание кожных покровов и слизистых оболочек, похолодание конечностей, выраженная гипотония, тахикардия, нитевидный пульс).
- Нервно-психическая (или менингоэнцефалитическая) форма. Характеризуется бурной очаговой симптоматикой, бредом, галлюцинациями, нестерпимой головной болью, судорогами, угнетением сознания или, напротив, ажитацией.
Некоторые авторы описывают 3 формы аддисонического криза, относя псевдоперитонеальную форму к желудочно-кишечной. В ряде источников встречается упоминание о респираторной форме аддисонического криза, проявляющейся дыхательной недостаточностью.
Главный вид инструментальной диагностики аддисонического криза – электрокардиограмма или ЭКГ.
Изолированно та или иная форма в клинической практике встречается редко; обычно острая надпочечниковая недостаточность сопровождается совокупностью различных симптомов.
Стадии заболевания
Аддисонический криз развивается в срок от нескольких часов до нескольких дней, в его течении выделяют предкризовую стадию и стадию развернутых клинических проявлений.
В предкризовом периоде пациентов беспокоят нарастающая слабость, мышечные боли, усиление кожной пигментации, снижение АД, потеря аппетита.
Симптомы
Признаки аддисонического криза:
- пациент в сознании, но контакт с ним затруднен (невнятный, тихий голос, адинамия, апатия);
- тургор и эластичность кожи снижены, черты лица заострены, с запавшими глазницами, кожные покровы сухие, гиперпигментированные;
- интенсивные диспепсические расстройства, возможно появление следов крови в рвотных массах и испражнениях;
- боли в поясничной области, нарушения мочеотделения (от резкого уменьшения до полного прекращения);
- частый пульс слабого наполнения и напряжения, приглушение тонов сердца;
- выраженная гипотония (систолическое АД зачастую ниже 60 мм рт. ст., диастолическое АД может не определяться);
- проливной пот;
- снижение температуры тела;
- неврологические нарушения (судороги, ступор, сопор, галлюцинации, бред, в тяжелых случаях – нарушение ориентации во времени и месте).
- 5 симптомов, при которых необходимо обратиться к эндокринологу
- 8 симптомов почечной недостаточности
- 5 опасных для здоровья сочетаний лекарств
Диагностика
Для подтверждения острой надпочечниковой недостаточности необходим ряд лабораторных и инструментальных исследований.
Лабораторная диагностика:
- общий анализ крови (выявление увеличения количества эритроцитов, лейкоцитов, эозинофилов и гемоглобина, повышения СОЭ);
- биохимический анализ крови (выявление снижения уровня глюкозы, увеличения количества мочевины, креатинина);
- анализ крови на электролиты (выявление снижения уровня натрия, хлоридов, увеличения содержания калия);
- общий анализ мочи (на белок, единичные цилиндры, эритроциты, иногда ацетон);
- проба с АКТГ (синактеном).
Инструментальная диагностика заключается в проведении ЭКГ. Для аддисонического криза характерно увеличение амплитуды зубца Т: он становится высоким и остроконечным; возможны уширение комплекса QRS, замедление атриовентрикулярной проводимости.
ЭКГ – метод диагностики недостаточности коры надпочечников
Лечение
Поскольку данное состояние развивается остро и относится к неотложным, необходима массированная комплексная терапия развившихся нарушений:
- внутривенная капельная регидратация;
- заместительная гормональная терапия;
- симптоматическая терапия состояний, спровоцировавших криз (дезинтоксикационная, противошоковая, гемостатическая терапия, антибиотикотерапия и т. д.).
Лечение аддисонического криза направлено на устранение развившихся нарушений
Возможные осложнения и последствия
Последствиями аддисонического криза могут стать:
- коллапс, шок;
- жизнеугрожающие нарушения сердечного ритма;
- острая почечная недостаточность;
- кома, летальный исход.
Прогноз
Критическими в течении аддисонического криза являются первые сутки. При своевременно начатом лечении прогноз скорее благоприятный, несмотря на высокую летальность (40-50%).
Прогноз ухудшается при наличии сопутствующих аутоиммунных заболеваний.
Аддисонический криз развивается остро и требует неотложных мер, а его последствия могут быть тяжелыми.
Профилактика
Профилактика должна заключаться в следующем:
- Систематическая диагностика лабораторных показателей у пациентов с хронической надпочечниковой недостаточностью, обязательное диспансерное наблюдение.
- Обучение пациентов, получающих гормональную терапию кортикостероидами, правилам изменения схемы приема препаратов в случае психотравмирующих воздействий, внезапных физических нагрузок и других нестандартных ситуаций.
- Профилактическая терапия глюкокортикоидными гормонами в плановых ситуациях повышенного риска.
- Разъяснение пациентам недопустимости резкой отмены или самовольного уменьшения дозы принимаемых гормонов.
Видео с YouTube по теме статьи:
Олеся Смольнякова Терапия, клиническая фармакология и фармакотерапия Об авторе
Образование: высшее, 2004 г. (ГОУ ВПО «Курский государственный медицинский университет»), специальность «Лечебное дело», квалификация «Врач». 2008-2012 гг.
– аспирант кафедры клинической фармакологии ГБОУ ВПО «КГМУ», кандидат медицинских наук (2013 г., специальность «фармакология, клиническая фармакология»). 2014-2015 гг.
– профессиональная переподготовка, специальность «Менеджмент в образовании», ФГБОУ ВПО «КГУ».
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Источник: https://www.neboleem.net/addisonicheskij-kriz.php
Надпочечниковая недостаточность
Надпочечниковая недостаточность – заболевание, возникающее вследствие недостаточной гормональной секреции коры надпочечников (первичная) или регулирующей их гипоталамо-гипофизарной системы (вторичная надпочечниковая недостаточность).
Проявляется характерной бронзовой пигментацией кожных покровов и слизистых оболочек, резкой слабостью, рвотой, поносами, склонностью к обморокам. Ведет к расстройству водно-электролитного обмена и нарушению сердечной деятельности.
Лечение надпочечниковой недостаточности включает устранение ее причин, заместительную терапию кортикостероидными препаратами, симптоматическую терапию.
Надпочечниковая недостаточность – заболевание, возникающее вследствие недостаточной гормональной секреции коры надпочечников (первичная) или регулирующей их гипоталамо-гипофизарной системы (вторичная надпочечниковая недостаточность).
Проявляется характерной бронзовой пигментацией кожных покровов и слизистых оболочек, резкой слабостью, рвотой, поносами, склонностью к обморокам. Ведет к расстройству водно-электролитного обмена и нарушению сердечной деятельности.
Крайним проявлением надпочечниковой недостаточности является надпочечниковый криз.
Корковое вещество надпочечников вырабатывает глюкокортикостероидные (кортизол и кортикостерон) и минералокортикоидные (альдостерон) гормоны, регулирующие основные виды обмена в тканях (белковый, углеводный, водно-солевой) и адаптационные процессы организма. Секреторная регуляция деятельности коры надпочечников осуществляется гипофизом и гипоталамусом посредством секреции гормонов АКТГ и кортиколиберина.
Надпочечниковая недостаточность объединяет различные этиологические и патогенетические варианты гипокортицизма — состояния, развивающегося в результате гипофункции коры надпочечников и дефицита вырабатываемых ею гормонов.
Классификация надпочечниковой недостаточности
Недостаточность коры надпочечников может носить острое и хроническое течение.
Острая форма надпочечниковой недостаточности проявляется развитием тяжелого состояния — аддисонического криза, обычно представляющего собой декомпенсацию хронической формы заболевания. Течение хронической формы надпочечниковой недостаточности может быть компенсированным, субкомпенсированным или декомпенсированный.
- Согласно начальному нарушению гормональной функции хроническую надпочечниковую недостаточность разделяют на первичную и центральную (вторичную и третичную).
- Первичная недостаточность коры надпочечников (1-НН, первичный гипокортицизм, аддисонова или бронзовая болезнь) развивается в результате двустороннего поражения самих надпочечников, встречается более чем в 90% случаев, не зависимо от пола, чаще в зрелом и пожилом возрасте.
- Вторичная и третичная надпочечниковая недостаточность встречаются гораздо реже и возникают вследствие недостатка секреции АКТГ гипофизом или кортиколиберина гипоталамусом, приводящих к атрофии коры надпочечников.
Причины надпочечниковой недостаточности
Первичная надпочечниковая недостаточность развивается при поражении 85-90% ткани надпочечников.
В 98% случаев причиной первичного гипокортицизма служит идиопатическая (аутоиммунная) атрофия коркового слоя надпочечников. При этом по неизвестным причинам в организме образуются аутоиммунные антитела к ферменту 21-гидроксилазе, разрушающие здоровые ткани и клетки надпочечников.
Также у 60% пациентов с первичной идиопатической формой надпочечниковой недостаточности отмечаются аутоиммунные поражения других органов, чаще – аутоиммунный тиреоидит.
Туберкулезное поражение надпочечников встречается у 1-2% пациентов и в большинстве случаев сочетается с туберкулезом легких.
Редкое генетическое заболевание – адренолейкодистрофия служит причиной первичной надпочечниковой недостаточности в 1-2% случаев. В результате генетического дефекта Х-хромосомы возникает недостаток фермента, расщепляющего жирные кислоты. Преимущественное накопление жирных кислот в тканях нервной системы и коры надпочечников вызывает их дистрофические изменения.
Крайне редко к развитию первичной надпочечниковой недостаточности приводят коагулопатии, опухолевые метастазы в надпочечники (чаще из легкого или молочной железы), двусторонний инфаркт надпочечников, ВИЧ-ассоциированные инфекции, двустороннее удаление надпочечника.
Предрасполагают к развитию атрофии коры надпочечников тяжелые нагноительные заболевания, сифилис, грибковые поражения и амилоидоз надпочечников, злокачественные опухоли, пороки сердца, использование некоторых лекарственных препаратов (антикоагулянтов, блокаторов стероидгенеза, кетоконазола, хлодитана, спиронолактона, барбитуратов) и т. д.
Вторичная надпочечниковая недостаточность вызывается деструктивными или опухолевыми процессами гипоталамо-гипофизарной области, приводящими к нарушению кортикотропной функции, в результате:
- опухолей гипоталамуса и гипофиза: краниофарингиомы, аденомы и др.;
- сосудистых заболеваний: кровоизлияния в гипоталамус или гипофиз, аневризма сонной артерии;
- гранулематозных процессов в области гипоталамуса или гипофиза: сифилис, саркоидоз, гранулематозный или аутоиммунный гипофизит;
- деструктивнотравматических вмешательств: лучевая терапия гипоталамуса и гипофиза, операции, длительное лечение глюкокортикоидами и т. д.
Первичный гипокортицизм сопровождается снижением секреции гормонов коры надпочечников (кортизола и альдоатерона), что приводит к нарушению обмена веществ и баланса воды и солей в организме.
При дефиците альдостерона развивается прогрессирующее обезвоживание, обусловленное потерей натрия и задержкой калия (гиперкалиемия) в организме.
Водно-электролитные расстройства вызывают нарушения со стороны пищеварительной и сердечно-сосудистой систем.
Уменьшение уровня кортизола снижает синтез гликогена, приводя к развитию гипогликемии.
В условиях дефицита кортизола гипофиз начинает повышенно вырабатывать АКТГ и меланоцитостимулирующий гормон, вызывающий усиление пигментации кожи и слизистых.
Различные физиологические стрессы (травмы, инфекции, декомпенсация сопутствующих заболеваний) вызывают прогрессирование первичной надпочечниковой недостаточности.
Вторичный гипокортицизм характеризуется только дефицитом кортизола (в результате недостатка АКТГ) и сохранением продукции альдостерона. Поэтому вторичная надпочечниковая недостаточность, по сравнению с первичной, протекает относительно легко.
Симптомы надпочечниковой недостаточности
Ведущим критерием первичной хронической надпочечниковой недостаточности является гиперпигментация кожных покровов и слизистых оболочек, интенсивность которой зависит от давности и тяжести гипокортицизма.
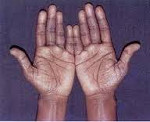
Вначале более темную окраску приобретают открытые участки тела, подверженные солнечному облучению, — кожа лица, шеи, рук, а также участки, имеющие в норме более темную пигментацию, — ареолы сосков, наружные половые органы, мошонка, промежность, подмышечные области.
Характерным признаком является гиперпигментация ладонных складок, заметная на фоне более светлой кожи, потемнение участков кожи, в большей степени соприкасающихся с одеждой. Цвет кожи варьирует от легкого оттенка загара, бронзового, дымчатого, грязной кожи до диффузно-темного.
Пигментация слизистых оболочек (внутренней поверхности щек, языка, неба, десен, влагалища, прямой кишки) синевато-черной окраски.
Реже встречается надпочечниковая недостаточность с мало выраженной гиперпигментацией — «белый аддисонизм». Нередко на фоне участков гиперпигментации у пациентов обнаруживаются беспигментные светлые пятна – витилиго, размером от мелких до крупных, неправильной формы, выделяющиеся на более темной коже. Витилиго встречается исключительно при аутоиммунном первичном хроническом гипокортицизме.
У пациентов с хронической надпочечниковой недостаточностью снижается масса тела от умеренного похудания (на 3-5 кг) до значительной гипотрофии (на 15-25 кг). Отмечаются астения, раздражительность, депрессия, слабость, вялость, вплоть до потери трудоспособности, снижение полового влечения.
Наблюдается ортостатическая (при резком изменении положения тела) артериальная гипотензия, обморочные состояния, вызываемые психологическими потрясениями и стрессами. Если до развития надпочечниковой недостаточности у пациента в анамнезе присутствовала артериальная гипертензия, АД может быть в пределах нормы.
Практически всегда развиваются расстройства пищеварения — тошнота, понижение аппетита, рвота, боль в эпигастрии, жидкий стул или запоры, анорексия.
На биохимическом уровне происходит нарушение белкового (снижение синтеза белка), углеводного (снижение уровня глюкозы натощак и плоская сахарная кривая после глюкозной нагрузки), водно-солевого (гипонатриемия, гиперкалиемия) обменов. У пациентов отмечается выраженное пристрастие к употреблению соленой пищи, вплоть до употребления чистой соли, связанное с нарастающей потерей солей натрия.
Вторичная надпочечниковая недостаточность протекает без гиперпигментации и явлений недостаточности альдостерона (артериальной гипотонии, пристрастия к соленому, диспепсии). Для нее характерны неспецифические симптомы: явления общей слабости и приступов гипогликемии, развивающихся через несколько часов после еды.
Осложнения надпочечниковой недостаточности
Наиболее грозным осложнением хронического гипокортицизма при не проводимом или неправильном лечении является надпочечниковый (аддисонический) криз – резкая декомпенсация хронической надпочечниковой недостаточности с развитием коматозного состояния.
Аддисонический криз характеризуется резчайшей слабостью (вплоть до состояния прострации), падением артериального давления (вплоть до коллапса и потери сознания), неукротимой рвотой и жидким стулом с быстрым нарастанием обезвоживания организма, запахом ацетона изо рта, клоническими судорогами, сердечной недостаточностью, еще большей пигментацией кожных покровов.
Острая надпочечниковая недостаточность (аддисонический криз) по преобладанию симптомов может протекать в трех клинических формах:
- сердечно-сосудистой, при которой доминируют нарушения кровообращения: бледность кожи, акроцианоз, похолодание конечностей, тахикардия, артериальная гипотония, нитевидный пульс, коллапс, анурия;
- желудочно-кишечной, напоминающей по симптоматике признаки пищевой токсикоинфекции или клинику острого живота. Возникают спастические боли в животе, тошнота с неукротимой рвотой, жидкий стул с кровью, метеоризм.
- нервно-психической, с преобладанием головной боли, менингеальных симптомов, судорог, очаговой симптоматики, бреда, заторможенности, ступора.
Аддисонический криз трудно поддается купированию и может вызвать гибель пациента.
Диагностика надпочечниковой недостаточности
Диагностику надпочечниковой недостаточности начинают с оценки анамнеза, жалоб, физикальных данных, выяснения причины гипокортицизма. Проводят УЗИ надпочечников.
О первичной надпочечниковой недостаточности туберкулезного генеза свидетельствует наличие кальцинатов или очагов туберкулеза в надпочечниках; при аутоиммунной природе гипокортицизма в крови присутствуют аутоантитела к надпочечниковому антигену21-гидроксилазе.
Дополнительно для выявления причин первичной надпочечниковой недостаточности может потребоваться МРТ или КТ надпочечников. С целью установления причин вторичной недостаточности коры надпочечник КТ и МРТ головного мозга.
При первичной и вторичной надпочечниковой недостаточности наблюдается снижение в крови кортизола и уменьшение суточного выделения свободного кортизола и 17-ОКС с мочой. Для первичного гипокортицизма характерно повышение концентрации АКТГ, для вторичного – его уменьшение.
При сомнительных данных за надпочечниковую недостаточность проводят стимуляционный тест с АКТГ, определяя содержание кортизола в крови через полчаса и час после введения адренокортикотропного гормона.
Повышение уровня кортизола менее чем на 550 нмоль/л (20 мкг/дл) свидетельствует о недостаточности надпочечников.
Для подтверждения вторичной недостаточности коры надпочечников применяют пробу инсулиновой гипогликемии, вызывающей в норме значительный выброс АКТГ и последующее повышение секреции кортизола. При первичной надпочечниковой недостаточности в крови определяются гипонатриемия, гиперкалиемия, лимфоцитоз, эозинофилия и лейкопения.
Лечение надпочечниковой недостаточности
Современная эндокринология обладает эффективными методами лечения надпочечниковой недостаточности. Выбор метода лечения зависит прежде всего от причины возникновения заболевания и преследует две цели: ликвидацию причины надпочечниковой недостаточности и замещение гормонального дефицита.
Устранение причины надпочечниковой недостаточности включает медикаментозное лечение туберкулеза, грибковых заболеваний, сифилиса; противоопухолевую лучевую терапию на область гипоталамуса и гипофиза; оперативное удаление опухолей, аневризм. Однако при наличии необратимых процессов в надпочечниках, гипокортицизм сохраняется и требует пожизненного проведения заместительной терапии гормонами коры надпочечников.
Лечение первичной надпочечниковой недостаточности проводят глюкокортикоидными и минералокортикоидными препаратами.
При легких проявлениях гипокортицизма назначаются кортизон или гидрокортизон, при более выраженных — комбинация преднизолона, кортизона ацетата или гидрокортизон с минералокортикоидами (дезоксикортикостерона триметилацетат, ДОКСА — дезоксикортикостерона ацетат).
Эффективность терапии оценивается по показателям артериального давления, постепенному регрессу гиперпигментации, прибавке массы тела, улучшению самочувствия, исчезновению диспепсии, анорексии, мышечной слабости и т. д.
Гормональная терапия у пациентов с вторичной надпочечниковой недостаточностью проводится только глюкокортикоидами, т. к. секреция альдостерона сохранена. При различных стрессовых факторах (травмах, операциях, инфекциях и др.) дозы кортикостероидов увеличивают в 3-5 раз, при беременности незначительное увеличение дозы гормонов возможно лишь во втором триместре.
Назначение анаболических стероидов (нандролон) при хронической надпочечниковой недостаточности показано и мужчинам, и женщинам курсами до 3-х раз в год. Пациентам с гипокортицизмом рекомендовано соблюдение диеты, обогащенной белком, углеводами, жирами, солями натрия, витаминами В и С, но с ограничением солей калия. Для купирование явлений аддисонического криза проводят:
- регидратационную терапию изотоническим раствором NaCl в объеме 1,5-2,5 л в сутки в сочетании с 20 % р-ром глюкозы;
- внутривенную заместительную терапию гидрокортизоном или преднизолоном с постепенным снижением дозы по мере стихания явлений острой надпочечниковой недостаточности;
- симптоматическую терапию заболеваний, приведших к декомпенсации хронической надпочечниковой недостаточности (чаще антибактериальную терапию инфекций).
Прогноз и профилактика надпочечниковой недостаточности
В случае своевременного назначения адекватной гормонально-заместительной терапии течение надпочечниковой недостаточности относительно благоприятное.
Прогноз у пациентов с хроническим гипокортицизмом во многом определяется профилактикой и лечением надпочечниковых кризов.
При сопутствующих заболеванию инфекциях, травмах, хирургических операциях, стрессах, желудочно-кишечных расстройствах необходимо немедленное увеличение дозы назначенного гормона.
Необходимо активное выявление и постановка на диспансерный учет у эндокринолога пациентов с надпочечниковой недостаточностью и лиц группы риска (длительно принимающих кортикостероиды при различных хронических заболеваниях).
Источник: https://illnessnews.ru/nadpochechnikovaia-nedostatochnost/
Аддисонический криз
Аддисонический криз – это тяжелое эндокринное расстройство, развивающееся как результат внезапного выраженного снижения либо абсолютного прекращения синтеза гормонов корой надпочечников. Проявляется адинамией, снижением артериального давления, утратой аппетита, тошнотой, болями в животе, рвотой, диареей, запахом ацетона изо рта, ацетонурией, судорогами. При тяжелом течении развивается обезвоживание, коллапс, помрачение сознания, кома. Диагностика включает опрос и осмотр больного, анализы крови и мочи, ЭКГ. Лечение медикаментозное, направлено на восстановление нормального уровня гормонов, устранение обезвоживания и его последствий.
Синонимы аддисонического криза – аддисонов криз, острая надпочечниковая недостаточность, гипоадреналовый криз, адреналовый криз, адренокортикальный криз, острый гипокортицизм, острая недостаточность коры надпочечников. Кризовый отказ коркового слоя надпочечников назван по имени британского терапевта Томаса Аддисона, описавшего клинику данного состояния в сер. XIX в.
В Международной классификации болезней 10 пересмотра гипоадреналовый криз отнесен к категории «Другие нарушения надпочечников» (код – E27.2). Распространенность данного состояния в клинической эндокринологии составляет 50 случаев на 1 млн. человек, или 0,005%. Чаще диагностируется у женщин, гендерное соотношение 2:1.
Пиковым периодом заболеваемости является возраст от 55 до 63 лет.
Аддисонический криз
Кризовое состояние чаще всего развивается у больных с первичной и третичной надпочечниковой недостаточностью, болезнью Аддисона, синдромом Шмидта. У данных категорий пациентов причинами обострения хронических заболеваний становятся различные стрессы, шок, интенсивные нагрузки, прием лекарств. Наиболее распространенными провоцирующими факторами являются:
- Интоксикации. Криз возникает при алкогольных и острых пищевых отравлениях. Рвота и понос способствуют потере электролитов и обезвоживанию, нарушается работа органов-мишеней, обостряются хронические болезни.
- Беременность. В период вынашивания ребенка происходит перестройка в работе эндокринной системы. Активность желез изменяется, поэтому возрастает вероятность дефицита некоторых гормонов.
- Инфекционные болезни. Высокий риск аддисонова криза существует при тяжелых острых инфекциях, генерализованных воспалительных процессах. Часто он диагностируется при менингите, дифтерии, токсических формах гриппа.
- Некорректное применение лекарств. Снижение производства гормонов бывает связано с неправильным использованием инсулина, мочегонных и седативных средств, наркотических анальгетиков. Другая причина – самостоятельная замена пациентом одного гормонального препарата другим, снижение дозировки глюкокортикоидов или полное прекращение заместительной терапии.
- Стрессы, шоковые состояния. Дефицит гормонов, производимых корковым слоем надпочечников, может быть вызван травмами поясницы или живота, большими кровопотерями при хирургических операциях, ожогах, родах. Также криз провоцируется длительными психоэмоциональными и физическими нагрузками.
У лиц, не имеющих хронической патологии надпочечников, аддисонический криз является результатом аутоиммунного поражения коркового вещества, врожденных нарушений активности ферментов, двустороннего острого инфаркта корковых тканей надпочечников или кровоизлияний в них, хирургического удаления одного или двух надпочечников. Иногда резкое снижение секреции гормонов становится первым диагностированным признаком латентной формы хронического гипокортицизма, тиреоадренокортикальной недостаточности.
Надпочечники – железа эндокринной секреции, вырабатывающая несколько видов гормонов. Надпочечниковая кора производит кортикостероиды, такие как кортизон, кортизол, альдостерон, кортикостерон, дезоксикортикостерон.
Активность этих соединений обеспечивает нормальную работу нервной и сердечно-сосудистой системы, протекание метаболических процессов и пищеварения, производство соединительной ткани, поддерживает уровень сахара. При аддисоническом кризе производство кортикостероидов снижается очень быстро.
Системы организма не успевают приспособиться к внезапному дефициту гормонов. В итоге нарушаются многие виды обменных процессов, возникает дегидратация, уменьшается количество циркулирующей крови.
Изменение метаболизма калия отражается на работе сердечной мышцы: она начинает хуже сокращаться, и артериальное давление снижается. Развивается почечная недостаточность, концентрация сахара крови падает. Состояние криза становится жизнеугрожающим.
Адиссонический криз разворачивается в течение периода от нескольких часов до нескольких суток.
Выделяют предкризовую стадию, при которой пациенты испытывают общую слабость, мышечные боли, снижение аппетита, и стадию развернутой клинической картины, характеризующуюся прогрессивным ухудшением самочувствия.
Другая классификация основана на различиях в клинической картине. Согласно ей выделяют пять форм аддисонического криза:
- Желудочно-кишечная. На первый план выходят острые диспепсические расстройства. Преобладает рвота, тошнота, диарея, спастические абдоминальные боли, отсутствует аппетит.
- Псевдоперитонеальная. Данная форма криза клинически схожа с острым животом. Характеризуется резкими болями, напряжением мышц живота.
- Миокардиальная. Ведущие симптомы связаны с нарушением функций сердца и сосудов. Недостаточность кровообращения проявляется синюшностью слизистых и кожи, гипотонией, замедлением пульса.
- Менингоэнцефалическая. Доминируют нервно-психические нарушения. Развивается очаговая и галлюцинаторно-бредовая симптоматика, судороги, угнетение сознания, делирий.
- Респираторная. Проявляется дыхательной недостаточностью. Нарастает одышка, общая слабость, головокружения, возникает чувство нехватки воздуха.
У пациентов с хроническими формами недостаточности надпочечников симптомы криза нарастают на протяжении нескольких дней, быстрое развитие тяжелого состояния за 3-6 часов возможно при инфекционных и шоковых состояниях. Вначале больные отмечают снижение работоспособности, вялость, адинамию.
Мышечная слабость настолько выражена, что они предпочитают находиться в постели большую часть времени, нередко нуждаются в уходе (кормление, переодевание, туалет). При попытках встать и пройтись по комнате возникает головокружение, иногда – обморок.
Резкое падение кровяного давления провоцирует коллапс.
Усиливается характерна «бронзовая», золотисто-коричневая пигментация кожи и слизистых оболочек. Аппетит заметно снижается вплоть до полной непереносимости вида и запаха еды. Больные жалуются на тошноту, которая при прогрессировании симптоматики перерастает в неукротимую рвоту.
После очередного приступа самочувствие не улучшается. Нарастает боль в области живота: сначала она концентрируется в эпигастрии, затем распространяется по всей абдоминальной области. Острые боли сопровождаются выделением рвотных масс с кровью, черного, дегтеобразного стула или диареей.
Реже боль локализуется в пояснице.
Диарея и рвота провоцируют обезвоживание организма, потерю электролитов. Снижение уровня натрия и сокращение объема крови приводит к резкому снижению систолического и диастолического давления. Органы не получают достаточного количества кислорода.
Гипоксия головного мозга проявляется усилением сонливости и головокружения, помрачением сознания. Из-за нарушения кровотока в почках ухудшается клубочковая фильтрация, сокращаются объемы мочи, развивается олигурия, затем – анурия.
В крови накапливается мочевина и азот, формируется ацидоз, основным признаком которого является ацетоновый запах из ротовой полости и от кожи больного.
Со стороны нервной системы возможны такие симптомы как судороги, псевдоменингеальный синдром, психотические состояния с параноидным бредом и/или галлюцинациями, делирий.
Без оказания больному неотложной медицинской помощи клинические проявления аддисонического криза прогрессируют. Возрастает риск острой сердечной недостаточности с потерей сознания, дегидратации тканей мозга, острой почечной недостаточности.
Сознание становится помраченным, кожа – холодной на ощупь. Пульс едва прощупывается, нитевидный, кровяное давление невозможно определить, тоны сердца резко ослабляются. Развивается кома, а затем смерть.
Распространенность летального исхода среди женщин составляет 0,52%, среди мужчин – 0,89%.
Аддисонический криз представляет собой острое состояние, требующее оказания срочной врачебной помощи, поэтому более распространены методы экспресс-диагностики – клинический сбор данных и несколько лабораторных тестов, позволяющих выявить нарушения метаболизма, провести дифференциацию криза с перитонитом, сердечной недостаточностью, целиакией, миопатией, гиперпаратиреозом и некоторыми другими заболеваниями. Как правило, в комплекс обследований больного входит:
- Опрос, осмотр. Врач-эндокринолог собирает анамнез: в большинстве случаев определяется хронический гипокортицизм, а также факторы, способные спровоцировать развитие криза (инфекции, травмы, роды, стресс, физические нагрузки). Жалобы описывают клиническую картину острой надпочечниковой недостаточности. При осмотре пациента отмечается замедленность речи и движений, апатия, характерная пигментация кожных покровов, слабый замедленный пульс.
- Анализы мочи, крови. В полное лабораторное обследование включен общий и биохимический анализ крови, клинический анализ мочи, исследование глюкозы в крови, гормонов надпочечников в моче и крови. Характерны повышенные показатели лейкоцитов, эритроцитов и гемоглобина, увеличение СОЭ, гипогликемия, гиперкалиемия и гипонатриемия. По данным исследования мочи определяется появление белка, эритроцитов, повышение натрия, возможно обнаружение ацетона.
- ЭКГ. Электрокардиография проводится с целью выявления гиперкалиемии. Изменения показателей наблюдаются при концентрации калия в плазме от 7 ммоль/л. Отмечается высокий заостренный зубец Т при нормальном интервале QT, сниженная амплитуда зубца Р с удлиненным интервалом PQ. Усиление гиперкалиемии сопровождается расширением комплексов QRS, асистолией предсердий.
Помощь пациентам оказывается в условиях отделения эндокринологии либо интенсивной терапии. Основной комплекс мероприятий проводится в первые сутки пребывания больного в стационаре, по завершении этого периода удается оценить эффективность терапии и составить прогноз. Стабильный период выздоровления продолжается 4-6 дней. Лечение ведется в четырех направлениях:
- Заместительная терапия кортикостероидами. Широкое применение получили водорастворимые препараты гидрокортизона. Пациентам назначаются внутривенные инъекции, реже – внутримышечные.
- Устранение дегидратации, гипогликемии. Больным назначается внутривенное капельное введение раствора глюкозы, физиологического раствора, раствора Рингера. Объем препаратов рассчитывается индивидуально, постепенно сокращается к концу лечения.
- Восстановление баланса электролитов. Для компенсации гипохлоремии и гипонатриемии показаны инфузии раствора хлорида натрия, питье солоноватой воды. Для устранения гиперкалиемии вводится раствор глюкозы и кальция глюконата.
- Симптоматическая терапия. По необходимости проводятся мероприятия, направленные на дезинтоксикацию, восстановление работы сердца, сосудов, дыхательной системы, борьбу с коллапсом, инфекциями, шоковыми состояниями, нарушениями белкового обмена. К лечению подключаются специалисты других направлений.
Исход аддисонического криза напрямую зависит от своевременности лечения: чем раньше начаты терапевтические мероприятия, тем благоприятнее прогноз. В группе повышенного риска летальности находятся пациенты с сопутствующими аутоиммунными и инфекционными заболеваниями.
Для предупреждения криза лицам с хроническим гипокортицизмом необходима систематическая диагностика функции надпочечников, врачебный контроль эффективности поддерживающего лечения. Недопустима самостоятельная отмена препаратов, замена назначенных лекарств аналогами.
При повышенных эмоциональных или физических нагрузках, острых заболеваниях, беременности нужно проконсультироваться с эндокринологом об увеличении дозировки препаратов.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_endocrinology/Addison
Как возникает и лечится острая надпочечниковая недостаточность
Резкое падение образования гормонов корковым слоем надпочечников провоцирует критическое состояние – синдром острой надпочечниковой недостаточности (ОНН).
Возникает при наличии следующих заболеваний: хроническая первичная недостаточность коры (при внезапном повышении потребности в гормонах; удаление двух надпочечников при лечении феохромоцитомы; болезнь Иценко-Кушинга, когда была использована лучевая терапия; аденома гипофиза; низкая функция надпочечных желез при аутоиммунном тиреоидите; кровоизлияния в надпочечники у пациентов, которые длительно принимают антикоагулянты; ожоговая болезнь; обширные операции; отмена заместительной гормональной терапии; септический процесс с тромбозом; тяжелая психологическая или физическая травма, стресс.
Причины у новорожденных: врожденное недоразвитие органа; внутрисосудистое свертывание с тромбозом при инфекциях, родовой травме, отклонениях в системе свертывания крови; генетическая предрасположенность к дисфункции клеток, вырабатывающих кортизол или альдостерон; истощение запасов гормонов при длительном кислородном голодании плода, обвитии пуповины в родах, травме черепа.
Острая надпочечниковая недостаточность (острый гипокортицизм)
ОНН проявляется в виде аддисонического криза. Длительность его может быть от 2-3 часов до 2-3 дней. Нарушения в соответствии со стадиями:
- Начальная – нарастает слабость, потемнение кожи, отмечается тошнота, головная боль, снижается аппетит, давление крови. Медикаменты с сосудосуживающим эффектом не устраняют гипотензию, она корректируется только гормонами.
- Выраженных проявлений – больные обессилены, истощены, появляется боль в животе и неукротимая рвота, лихорадка, прогрессирует обезвоживание, перестает выделяться моча, катастрофически снижается давление;
- Кома – исчезает сознание, рефлексы, падает температура тела, вероятно наступление смерти.
Если ОНН вызвана тромбозом, кровоизлиянием, то первой стадии может не быть.
Формы криза: кардиальная; гастроинтестинальная (с преобладанием нарушений со стороны желудка и кишечника); церебральная (расстройства психики и неврологические отклонения).
Симптомы острой надпочечниковой недостаточности: снижается давление крови; внезапно возникает обморок; по коже распространяются мелкие подкожные кровоизлияния (петехии); повышается температура тела; прогрессирует недостаточность кровообращения (затрудненное дыхание, посинение кожных покровов, учащение пульса). Отмечается многократная рвота, понос. Затем нарушается сознание вплоть до коматозного состояния. Неблагоприятным признаком является распространенное внутрисосудистое свертывание крови (ДВС-синдром).
Острый криз протекает тяжелее, чем обострение уже имеющейся надпочечниковой недостаточности. Нарушения затрагивают работу сердца, головного мозга, почек и системы пищеварения.
Диагностика состояния проводится экспресс-методом, включает анализ крови, ЭКГ. После госпитализации обширное обследование влючает общие анализ крови и мочи, биохимию, электролиты и рН, гормональный фон. При необходимости проводится томография надпочечников и головного мозга, пункция спинномозгового канала, рентгенография грудной клетки, УЗИ брюшной полости.
Необходима срочная госпитализация. Терапия аддисонического криза включает гидрокортизон (Солу кортеф). После того, как систолическое давление повысилось до 100 мм рт. ст., начинают внутримышечные инъекции, постепенно увеличивают между ними промежутки и переводят больного на таблетки Кортинеффа. Реже одновременно применяют ДОКСА.
В дополнение к этим основным средствам больным рекомендуется инфузия раствора хлорида натрия или глюкозы до 2 литров, Полиглюкина, обильное питье и достаточное поступление поваренной соли после прекращения рвоты.
Читайте подробнее об острой надпочечниковой недостаточности в нашей статье.
Причины синдрома острой надпочечниковой недостаточности
Резкое падение образования гормонов корковым слоем надпочечников провоцирует критическое состояние – синдром острой надпочечниковой недостаточности (ОНН). Он возникает при наличии следующих заболеваний:
- хроническая первичная недостаточность коры (бронзовая или аддисонова болезнь) при внезапном повышении потребности в гормонах (травма, стресс, инфекция);
- удаление двух надпочечников при лечении феохромоцитомы;
- болезнь Иценко-Кушинга, для лечения которой была использована лучевая терапия (операция), а в результате подавлена активность надпочечников;
- аденома гипофиза;
- низкая функция надпочечных желез при аутоиммунном тиреоидите;
- кровоизлияния в надпочечники у пациентов, которые длительно принимают антикоагулянты;
- ожоговая болезнь;
- обширные хирургические, травматологические операции;
- отмена заместительной гормональной терапии;
- септический процесс с тромбозом сосудов надпочечников;
- тяжелая психологическая или физическая травма, стресс.
Это состояние возникает в любом возрасте, с первых дней жизни и до глубокой старости. У новорожденных имеются и специфические причины для его появления:
- врожденное недоразвитие органа;
- внутрисосудистое свертывание с тромбозом при инфекциях, родовой травме, отклонениях в системе свертывания крови;
- генетическая предрасположенность к дисфункции клеток, вырабатывающих кортизол или альдостерон;
- истощение запасов гормонов при длительном кислородном голодании плода, обвитии пуповины в родах, травме черепа.
Рекомендуем прочитать статью о болезнях надпочечников. Из нее вы узнаете о том, какие могут быть болезни надпочечников, их гиперфункция и гипофункция, причинах болезней надпочечников, а также о симптомах у детей, женщин и мужчин.
А здесь подробнее о болезни и синдроме Иценко-Кушинга.
Механизм развития
Пусковым фактором является стресс любого происхождения, в ответ на который надпочечники не могут обеспечить повышение образования кортизола. Это приводит к потере солей натрия и хлора, обезвоживанию, падению давления.
Низкий объем циркулирующей крови вызван выведением жидкости из-за недостатка альдостерона, а также рвотой и сильным поносом.
Эти состояния усугубляются нарушением всасывания углеводов из просвета кишечника, падением содержания глюкозы в крови.
Сниженное артериальное давление ухудшает кровоток в почках и скорость их клубочковой фильтрации, а значит и выведение из организма токсичных продуктов обмена веществ. Повышенный уровень калия в клетках и в сыворотке крови приводит к снижению сократительной активности сердечной мышцы, аритмии.
Стадии острой формы
ОНН проявляется в виде аддисонического криза. Длительность его может быть от 2-3 часов до 2-3 дней. Характерно последовательное появление нарушений в соответствии со стадиями:
| Стадии острой формы | Краткое описание |
| Начальная | Нарастает слабость, потемнение кожи (при обострении хронической недостаточности), отмечается тошнота, головная боль, снижается аппетит, давление крови. Медикаменты с сосудосуживающим эффектом не устраняют гипотензию, она корректируется только гормонами |
| Выраженных проявлений | Больные обессилены, истощены, появляется боль в животе и неукротимая рвота, лихорадка, прогрессирует обезвоживание, перестает выделяться моча, катастрофически снижается давление |
| Кома | Исчезает сознание, рефлексы, падает температура тела, вероятно наступление смерти |
Если ОНН вызвана тромбозом, кровоизлиянием, то первой стадии может не быть.
Виды криза при недостаточности надпочечников
Клиническими формами этой патологии бывают:
- кардиальная (сердечная);
- гастроинтестинальная (с преобладанием нарушений со стороны желудка и кишечника);
- церебральная (расстройства психики и неврологические отклонения).
Кардиальная
На первый план выходят:
- быстрое снижение артериального давления;
- ослабление и учащение пульса;
- проявления сосудистого коллапса: холодная бледная кожа, потливость, потемнение в глазах, обморок.
Быстрое снижение артериального давления
Из-за посинения кожных покровов их цвет становится более темным.
Гастроинтестинальная
Больные испытывают:
- снижение аппетита,
- отвращение к еде,
- тошноту,
- непрекращающуюся рвоту.
Нарастает обезвоживание, усиливается боль по всему животу, спазмы.
У части пациентов этот симптом бывает настолько выражен, что его ошибочно принимают за острую хирургическую патологию (клиника острого живота). Если в период аддисонического криза проводится операция, то она зачастую имеет летальный исход.
Церебральная
Психоневрологические расстройства включают:
- судорожный синдром, который не снимается противосудорожными препаратами, только гормоны помогают его устранить;
- менингеальные проявления (трудно голову наклонить вперед, разогнуть согнутую ногу, светобоязнь, головная боль);
- потерю ориентации во времени и пространстве, ступор;
- бред, галлюцинации.
Менингеальные проявления
Симптомы острой надпочечниковой недостаточности
При остром и массивном кровоизлиянии в ткань надпочечных желез или закупорке сосудов тромбом симптоматика нарастает практически мгновенно:
- снижается давление крови;
- внезапно возникает обморок;
- по коже распространяются мелкие подкожные кровоизлияния (петехии);
- повышается температура тела;
- прогрессирует недостаточность кровообращения (затрудненное дыхание, посинение кожных покровов, учащение пульса).
Гемодинамические показатели (давление, скорость пульса, сердечный выброс) становятся неуправляемыми. Отмечается многократная рвота, понос. Затем нарушается сознание вплоть до коматозного состояния. Неблагоприятным признаком является распространенное внутрисосудистое свертывание крови (ДВС-синдром).
Острый криз протекает тяжелее, чем обострение уже имеющейся надпочечниковой недостаточности, так как организм не успевает запустить механизмы компенсации. Нарушения затрагивают работу сердца, головного мозга, почек и системы пищеварения. Больные с длительно текущей болезнью Аддисона постепенно частично адаптируются к отклонениям состава крови, особенностям обмена веществ.
Диагностика состояния
Быстро определить содержание гормонов в крови (АКТГ, кортизол и альдостерон) не всегда возможно, а так как ОНН угрожает жизни, то для экспресс-диагностики достаточно обнаружения:
- избытка калия, азотистых оснований, лимфоцитов;
- нехватки натрия, хлоридов, глюкозы;
- коэффициента натрий/калий менее 20 (норма 30);
- закисления крови (ацидоз);
- повышенного гематокрита (сгущение крови);
- ЭКГ – вольтаж низкий, Т острый с большой амплитудой, замедленная проводимость, удлинен ST и расширен QRS.
После госпитализации пациентам рекомендуется расширенное обследование. Оно включает общие анализ крови и мочи, биохимию, электролиты и рН, гормональный фон. При необходимости проводится томография надпочечников и головного мозга, пункция спинномозгового канала, рентгенография грудной клетки, УЗИ брюшной полости.
Лечение острой формы
Необходима срочная госпитализация. Терапия аддисонического криза включает гидрокортизон (Солу кортеф) вначале струйно внутривенно, а затем подключают капельницу с препаратом.
После того, как систолическое давление повысилась до 100 мм рт. ст. начинают внутримышечные инъекции, постепенно увеличивают между ними промежутки и переводят больного на таблетки Кортинеффа.
Реже одновременно применяют ДОКСА.
В дополнение к этим основным средствам больным рекомендуется инфузия раствора хлорида натрия или глюкозы до 2 литров, Полиглюкина, обильное питье и достаточное поступление поваренной соли после прекращения рвоты.
Профилактика ОНН
При любой форме недостаточности надпочечников пациент должен знать о необходимости регулярного применения гормонов и важности повышения дозы при эмоциональном напряжении, появлении сопутствующего заболевания, операции.
Перед плановыми вмешательствами, родами показано внутримышечное введение гидрокортизона, затем внутривенное на протяжении операции. Инъекции продолжают не менее 3 дней. При наступлении криза больному пересматривают поддерживающую дозировку препаратов для заместительной терапии в сторону увеличения.
Рекомендуем прочитать статью об операции феохромоцитомы. Из нее вы узнаете о подготовке к проведению операции и способах удаления феохромоцитомы, реабилитации и восстановлении после.
А здесь подробнее о кризе при феохромоцитоме.
Источник: https://endokrinolog.online/ostraja-nadpochechnikovaja-nedostatochnost/

 Аддисоническим кризом называется острая недостаточность коры надпочечников
Аддисоническим кризом называется острая недостаточность коры надпочечников  Аддисонический криз является следствием осложнения хронической недостаточности коры надпочечников
Аддисонический криз является следствием осложнения хронической недостаточности коры надпочечников 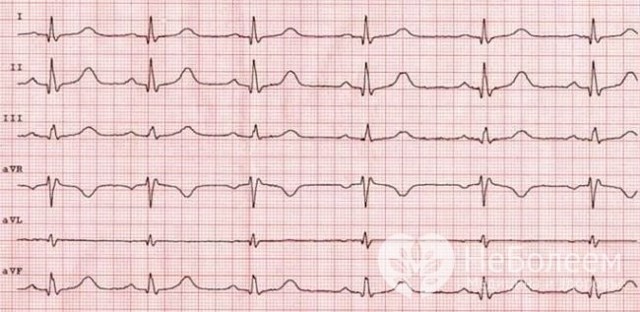 ЭКГ – метод диагностики недостаточности коры надпочечников
ЭКГ – метод диагностики недостаточности коры надпочечников  Лечение аддисонического криза направлено на устранение развившихся нарушений
Лечение аддисонического криза направлено на устранение развившихся нарушений  Олеся Смольнякова Терапия, клиническая фармакология и фармакотерапия Об авторе
Олеся Смольнякова Терапия, клиническая фармакология и фармакотерапия Об авторе