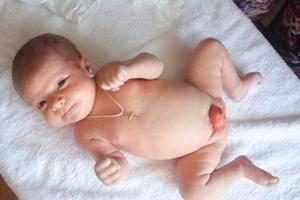
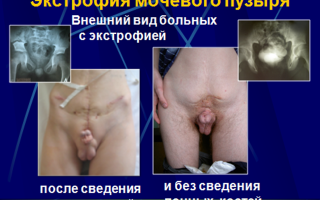
Экстрофия мочевого пузыря это, пожалуй, наиболее тяжелый врожденный порок развития в урологии, при котором отсутствует передняя стенка мочевого пузыря и соответствующая ей передняя брюшная стенка (живота).
Вся моча изливается наружу, половой член не имеет уретры, мочеиспускательный канал и головка члена расщеплены по дорсальной поверхности. Кавернозные тела укорочены за счет разошедшихся в стороны лонных костей.
Слизистая мочевого пузыря под воздействием памперсов или пеленок подвергается эррозии и кровоточит, далее возникают полипы и признаки булезного воспаления. Некоторые из аномалий по внешнему своему виду вызывают просто шоковое состояние у людей, с ними сталкивающихся.
Экстрофия мочевого пузыря встречается довольно редко. В среднем частота порока колеблется от 1 : 10000 до 1 : 50000 новорожденных.
Аномалии группы «экстрофия-эписпадия» представляют собой сочетание ряда пороков, объединенных единой этиологией и наличием по вентральной поверхности дефекта как минимум части мочевого пузыря и уретры. Проявления этой патологии варьируют от головчатой эписпадии до клоакальной экстрофии.
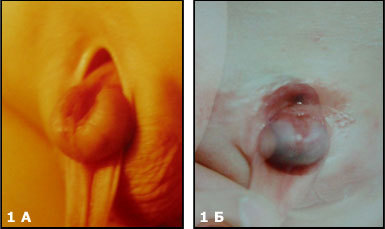
В случае эписпадии (Рис.1 А) наблюдают дефект уретры и в отдельных случаях сфинктера мочевого пузыря.
У больных с частичной экстрофией (Рис.1Б), отсутствует только небольшая часть передней стенки мочевого пузыря,
Классическая экстрофия (Рис.1В), когда весь мочевой пузырь расположен снаружи. И наиболее сложная форма экстрофии это клоакальная экстрофия (Рис.
1 Г)когда мочевой пузырь представлен двумя округлыми порциями расположенными на расщепленной по передней поверхности толстой кишке, порок сопровождается огромным дефектом передней брюшной стенки и укороченным кишечником.
Открытые наружу мочевой пузырь и деформированные гениталии видны в первый же момент после рождения. И задача бригады, занимающейся лечением экстрофии, — решить, возможно ли обеспечить этому ребенку, здоровому во всех других отношениях, активную продуктивную жизнь, или он будет обречен на уединение, дискомфорт и безисходность.
Последние 3 десятилетия пластика мочевого пузыря стала довольно распространенным вмешательством, особенно в связи с тем, что все более часто появлялись сообщения об осложнениях операций отведения мочи в кишку. Однако, к сожалению, добиться удержания мочи у большинства пациентов с экстрофией мочевого пузыря, остается по-прежнему очень сложной проблемой, решить которую чрезвычайно трудно.
Первичная пластика (закрытие) мочевого пузыря Цели первичного закрытия мочевого пузыря следующие:
1. Ротация безымянных костей для вседения лонных костей и замыкания диафрагмы таза.
2. Закрытие пузыря и смещение его в заднее положение в полость малого таза.
3. Обеспечение свободного выделения мочи через уретру.
4. Мобилизация кавернозных тел от костей таза для первичного удлинения полового члена.
5. Закрытие дефекта передней брюшной стенки.
Мы располагаем опытом лечения новорожденных с экстрофией мочевого пузыря в Больнице Св.Владимира с 1996 г. Успешно оперировано более 130 новорожденных детей. ; Это самый большой опыт по числу наблюдений в России. Число осложнений составило не более 7%. Повторные операции были успешны.
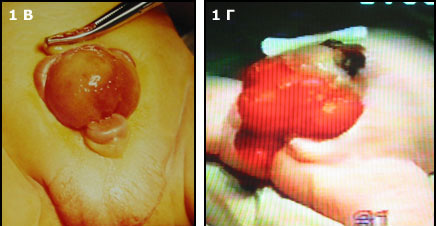
У многих детей после первой операции было достигнуто удержание мочи. У большинства удалось достигнуть мочеиспускания порциями и самое главное отмечен рост мочевого пузыря. т Первичное закрытие мочевого пузыря и сведение лонных костей без остеотомии у новорожденных детей с экстрофией мочевого пузыря. (Рис.
2) и пластика шейки мочевого пузыря и уретры при тотальной эписпади
| Рис.2 А.Ребенок 4 дней с классической экстрофией мочевого пузыря. Б.Тот больной после операции. |
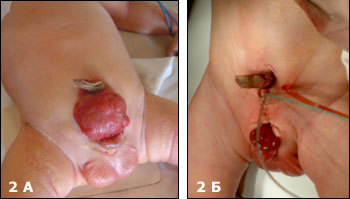
Первым этапом пластика полового члена, обычно не проводится. Формирование уретры (Рис.3) это следующий последовательный шаг по коррекции данного порока, данную операцию мы выполняем в возрасте 2-3 лет.
| Рис.3 А Ребенок 3 лет с экстрофией мочевого пузыря (после первичной пластики в возрасте 3 дня), Б— тот же ребенок после пластики уретры по Ренсли. |
Пластика шейки мочевого пузыря Этап лечения направленный на создание механизма по удержанию мочи. Важно понимать, что мочевой пузырь является резервуаром для накопления и эвакуации мочи.
В случаях, когда исходный размер пузыря невелик, очень трудно сформировать качественный удерживающий мочу механизм, поскольку для этого требуется часть тканей самого мочевого пузыря.Именно поэтому дети с малыми размерами пузырной площадки и микроцистисом.
Кроме того для хорошего заживления тканей в послеоперационном периоде после пластики шейки и адекватной работы дренажей необходим достаточный объем мочевого пузыря. По нашим данным необходимо иметь мочевой пузырь 120-150мл.
Достигнуть роста мочевого пузыря у детей с микроцистисом и недержанием мочи для выполнения успешной пластики шейки считается одной из пока еще нерешенных проблем экстрофии. Больным с микроцистисом выполняют аугментирующие операции направленные на увеличение емкости мочевого пузыря. соединяя его с сегментом кишки (тонкой или толстой).
Операция требует создания сухой стомы (аппендикостомы) — трубки из червеобразного отростка, с помощью которой осуществляют опорожнение мочевого пузыря катетером. В зависимости от емкости резервуара данную катетеризацию необходимо выполнять 4-7 раз в сутки. Кишечные резервуары требуют регулярного (каждый день) промывания, для отмывание слизи, которая может способствовать камнеобразованию и нарушению опорожнения резервуара.
Наиболее сложной задачей считается достижение естественного роста мочевого пузыря у детей с микроцистсисом для сохранения возможности естественного мочеиспускания и качественного удержания мочи. Для этого используется много методов, однако. эффективность их не столь велика. Медикаментозное лечение сопровождается слабым эффектом и нередко сочетается с непереносимостью препаратов.
Механические способы растяжения мочевого пузыря в сочетании с отсутсвием удержания мочи — несовершенны и так же мало эффективны. Одним их способов решения данной проблемы стал метод обкалывания мочевого пузыря ботулотоксином. Расслабление стенки пузыря после данных инъекций в сочетании с медикаментозным и механическим растяжение пузыря позволяют достигнуть более значимого эффекта. .
Почему детей с экстрофией мочевого пузыря,оперируют новорожденными? В соответствии с международным протоколом (его придерживаются лидеры в лечении данной патологии Америка, Англия, большинство стран Европы) , коррекцию данного порока целесообразно выполнить в ранние сроки ( первые 2-5 суток после рождения).
Столь ранние операции обусловлены возможностью сведения костей лона у больных с экстрофией мочевого пузыря без остеотомии (пересечения подвздошных костей) — пока кости остаются пластичными. Сведение лонных костей обеспечивает лучший эффект удержания мочи, что является наиболее сложной задачей подобных операций.
Сведение лонных костей у мальчиков позволяет увеличить длину полового члена. (Рис.4)
Рис. 4 Мобилизация ножек кавернозных тел и сведение лонных костей , позволяют добиться увеличения длины полового члена.
Оперативные вмешательства в более поздние сроки, через 1 мес. и далее требуют проведения той же операции в сочетании с остеотомией по типу Хиари, что значительно травматичнее и сопровождается в несколько раз более сложным и продолжительным восстановительным периодом. Для чего необходима остеотомия? .
Последние годы появились публикации о возможности откладывания этих операций на 6-8 мес. Или вообще выполнении первичного закрытия без сведения лонных костей или без остеотомии. Мы согласны, что при рождении ребенка ослабленного ,с большим числом сочетанной патологии и очень маленьким размером мочевого пузыря — операцию можно отложить и до 1 года. Почему до 1 года.
Необходимо выполнение остеотомии с фиксацией отломков спицами. У грудных детей спицы прорезываются и недостаточно стабильно удерживают отломки. Закрытие пузыря без остеотомии сопряжено с риском большого числа осложнений и самое главное низким косметическим и функциональным результатом.
Так по нашим наблюдениям дети, которым сведение лонных костей или остеотомии не выполнями вовсе имеют диастаз лонных костей до 18см.( Рис.5.)
Рис.5. Косметические и функциональные результаты лечения экстрофии у больных без сведения лонных костей значительно хуже.
У мальчиков наблюдается укорочение полового члена, у девочек возможно выпадение матки и влагалища при беременности. Мнение, что сведение лонных костей не позволяет добиться желаемого результата, что лонные кости опять расходятся — неверно. Нужно понимать, что при экстрофии лонные кости недоразвиты и не растут в длину как у детей без данной патологии.
У новорожденных детей оперированных в ранние сроки по стандартному протоколу, формируется фиброзный тяж между лонными костями и несмотря на отставание в росте лонных костей расхождение лонного сочленения значительно меньше, чем у детей которым сведение в новорожденном возрасте без остеотомии или в более старшем возрасте с остеотмией не делалось.
Расхождение костей у большинства детей не более 3-4см. (Рис. 6)
Рис.6. Расхождение лонных костей после подвздошной остеотомии минимальное
Именно поэтому во всем мире больные с экстрофией мочевого пузыря концентрируются в крупных клиниках, имеющих большой опыт проведения подобных операций. Наш коллектив именно такой. Наша экстрофийная бригада урологи (Рудин Юрий Эдвартович и Марухненко Дмиртий Витальевич) обладают более 20 летним опытом закрытия мочевого пузыря у новорожденных.
Это чрезвычайно важно при пузырных площадках малого размера. В нашей команде квалифицированный ортопед Чекериди Юрий Элефтерович, который накопил опыт подвздошных остеотомий при экстрофии более чем у 100 пациентов различного возраста (включая новорожденных) . Данный подход позволяет нам достигать лучших результатов лечения столь тяжелой патологии.
Если у Вас в городе или области родятся больные с экстрофией мочевого пузыря вы можете получить консультацию по тактике лечения и возможности проведения операции. Сразу после рождения важно сохранить поверхность слизистой мочевого пузыря от воспаления и булезных разрастаний.
Для этого можно успешно использовать полиэтиленовую мягкую пленку (пищевую пленку для упаковки продуктов, она продается в рулонах) . Вырезается из пленки квадрат 12х12мм и делают 4-5 точечных отверстий в центре.для эвакуации мочи. Пленкой с отверстиями укрывают поверхность пузыря и одевают подгузник. Мы имеем колоссальный опыт проведения таких операций.
Число осложнений минимально. Важно помнить, что детей желательно оперировать в первые 3-10 дней после рождения. Вы можете направить этих больных (при наличии Российского гражданства и страхового полиса у родителей, граждане других государств могут проходить лечение по хозрасчету) в клинику для дальнейшего лечения только после предварительного согласования с проф. Рудиным Ю.Э.
по телефону (499) 164-13-65, 8-905-555-05-39. Не упустите время, проконсультируйтесь со специалистами
rudin761@yandex.ru
статью «Первичная пластика мочевого пузыря местными тканями при экстрофии у детей» на сайте Российского независимого интернет-сообщества пациентов с экстрофией мочевого пузыря: http://bladderexstrophy.ru/articles-rudin-pervichnaya-plastika.html
Источник: https://www.drrudin.ru/content/ekstrofiya-mochevogo-puzyrya
Экстрофия мочевого пузыря у детей: лечение и уход за ребёнком после операции
Экстрофия мочевого пузыря у детей является одной из тяжелейших врождённых патологий, касающихся мочеполовой системы. Такие случаи достаточно редки, один на 50000 новорожденных. Мальчики страдают, как правило, чаще девочек.
Загрузка …
До недавнего времени экстрофия считалось болезнью, при которой пациент не выживал или жил очень недолго. В последнее 50 лет стали доступны хирургические методы лечения, благодаря которым дети доживали до зрелого возраста и вели при этом полноценную жизнь.
Для мочевого пузыря экстрофия формируется в момент образования его мышечной оболочки. На это влияет множество факторов, в частности, образ жизни, который ведет беременная. К патологиям при развитии плода может привести курение, наркомания и алкоголизм.
Не менее важен фактор экологии, но врачи склоняются главной причине появление экстрофии – травме или падении беременной женщины с последующим повреждением плода. Также важно общее состояние здоровья будущей матери, к примеру, заболевания эндокринной системы, гормональный сбой, онкология или сахарный диабет также могут вызвать патологию в развитии плода.
Во время беременности перенесенные инфекции могут быть столь же опасны, как и хронические болезни. Экстрофия у детей изучена недостаточно хорошо, но точно выявлено, что риск такой патологии повышен, если в роду были подобные случаи.
Характеристика заболевания
Данная патология мочеполовой системы характеризуется выпячиванием мочевого пузыря, который в норме должен находиться внутри брюшной полости. При этом у него отсутствует передняя стенка – часть брюшины, который должна к ней прилегать.
Таким образом, формирование полости для органов не происходит, и моча вытекает наружу, что крайне негативно влияет на органы, которые примыкают к поверхности мочевого пузыря. Происходит постоянное раздражение оболочки слизистой мочевого пузыря.
- В нижней части живота заметна ярко-красная поверхность мочевого пузыря;
- В нижней части пузыря находятся устья мочеточников, из которых постоянно выделяется моча, раздражающая покровы гениталий и бедер;
- Между лонными костями появляется пространство. Размет такой аномалии может быть до 12 сантиметров, что приводит к вывороту ног и «чаплинской» походке;
- Отсутствует пупочный рубец;
- Анус смещен к мочевому пузырю;
- Нарушено снабжение пузыря нервами, нет связи с центральной нервной системой. Чаще всего такое происходит после хирургического вмешательства.
Ещё по теме: Почему повышается энтерококк в моче?
Помимо этого, патология может сопровождаться:
- паховыми грыжами, с одной стороны или двусторонними;
- выпадением прямой кишки из-за ослабленного сфинктера;
- аномалиями при развитии сигмовидной кишки;
- гироуретонефрозом;
- недоразвитыми копчиком и крестцом;
- миелодисплазией, при которой крестцовый участок спинного мозга плохо развит.
Виды экстрофии
По степени тяжести экстрофия может быть классической, клоакальной или эписпадией.
Эписпадия
| 1 | Дефект передней стенки брюшины не более 4 см |
| 2 | Лонные кости расходятся на 3-4 см |
| 3 | Гистология органа практически не нарушена |
Классическая экстрофия
- Дефект брюшины средний, размером 4-8 см;
- Лонное расчленение невелико, но деформирует ноги, 4-6 см;
- Характерные нарушения в поверхностях мочевого пузыря.
Клоакальная экстрофия
- Дефект брюшинной стенки большой, более 8 см;
- Лонные кости раздвинуты на 6 см и более;
- Гистология мочевого пузыря сильно нарушена.
Клоакальная экстрофия особенно сложная, поскольку она проходит с аномальным развитием костной системы организма, нервной регуляции и неправильным формированием желудочно-кишечного тракта.
Экстрофия детей приводит к комплексной патологии, из-за которой мочеиспускательный канал формируется неправильно. Он расщепляется по длине, при этом окружность сфинктера в уретре не закрывается.
Такая аномалия половой системы ребенка особенно заметна у мальчиков, когда пенис подтягивается к животу и находится гораздо выше, чем должен быть. Часто у детей наблюдается дистаз лонных костей, при котором тазовые кости расходятся в стороны, не создавая правильного ложа для органов, находящихся в брюшной полости.
При экстрофии пупок и анальное отверстие расположено неправильно – пупок находится слишком низко, а анус располагается в непосредственной близи к мочевому пузырю. В медицинских справочниках есть множество фото, демонстрирующих все возможные способы расположения органов при такой аномалии в развитии.
Диагностика
Экстрофию мочевого пузыря можно выявить, начиная с 21 недели беременности. Как правило, специалисты наблюдающие беременную женщину, следят за опорожнением мочевого пузыря плода. Как правило, это происходит каждые 2 часа.
Ещё по теме: Методы лечения цистита и недержания мочи у женщин
Если УЗИ не видит мочевого пузыря с жидкостью, то его ставят на особый контроль на каждом исследовании. Также важно следить за выпячивание брюшной полости плода, короткой пуповиной и её аномальным положением, строением лонных костей и нормой размеров гениталий для мальчиков.
Таким образом, экстрофия может быть диагностирована ещё до рождения. Это дает возможность родителям правильно подготовиться к рождению ребёнка, выбрать клинику и врача, имеющего опыт лечения такого заболевания.
Методы диагностики
Могут назначаться следующие диагностические процедуры:
- УЗИ для оценки состояния почек, печени и селезенки;
- компьютерная томография;
- исследования на наличие генетических болезней.
Современная медицина позволяет использовать трехмерное исследование ультразвуком, что дает высокую точность в диагностике патологий у детей. Экстрофия мочевого пузыря также может быть признаком генетических заболеваний плода, к примеру, синдрома Дауна или Эдвардса.
Обследование на экстрофия является обязательным для беременной женщины, и при выявленной патологии может быть рекомендовано прерывание. При таких патологиях непременно должно быть сделано кесарево сечение, поскольку выход по родовым путям может существенно ухудшить состояние ребёнка.
Экстрофия мочевого пузыря может быть вылечена только путем хирургического вмешательства в специализированной клинике. Причём заведение необходимо выбрать еще задолго до рождения и попасть туда нужно непосредственно сразу после родов.
Как правило, детям с такой патологией требуется не одна операция в первые же годы жизни. Схему лечения назначают в зависимости от тяжести патологии и общего состояния ребенка.
Но главная цель всех хирургических вмешательств – формирование нормального мочевого пузыря, с достаточным объемом и нормальный уродинамикой.
Также проводится пластика брюшных стенок, которая иногда может быть выполнена тканями самого пациента.
Если подобная операция невозможна, то стенки мочевого пузыря замещаются участком стенки кишечника, а брюшная полость формируется искусственными материалами.
Спустя некоторое время имплант удаляется, отверстие заворачивается мышечными и кожными покровами пациента.
Когда формируется полость мочевого пузыря, ставят особые катетеры, которые поправляют мочеточники в нужное положение и предотвращают вытекание мочи. Дополнительно делается пластика гениталий.
Ещё по теме: Как питаться при подагре и мочекаменной болезни?
Образ жизни
Если диагностирована экстрофия мочевого пузыря, то родителям нужно быть готовым к особому уходу за ребёнком с выявленной патологией. Все поверхности кожи брюшины должны тщательно обрабатываться, чтобы не развивались бактериальные инфекции.
Необходимо решить, так ли важно использовать памперсы и пеленки. Если ставится имплант, необходимо принимать продолжительные схемы лечения антибиотиками и антибактериальными средствами, при этом часто их совмещают и комбинируют. Поскольку возможны внезапные аллергические реакции, применение таких препаратов делается только в условиях стационара.
Имплант очень легко повреждается, поэтому для родителей важно следить, чтобы малыши сами себя не травмировали. Особый стадией является введение продуктов в рацион ребенку. Вся диета обсуждается индивидуально с врачом, наблюдающим за ребенком с экстрофией.
Современная медицина сделала всё возможное, чтобы дети с врождённым экстрофией могли дожить до зрелого возраста и впоследствии вести здоровый образ жизни.
В большинстве случаев, удачная хирургическая операция может восстановить репродуктивные свойства организма, поэтому такая патология не будет препятствием для беременности.
Главное вовремя установить диагноз и подготовиться к рождению и уходу после операции за ребенком с патологией.
Бобыр Максим,диагноз: экстрофия.Help
Оцените запись: Загрузка…
Источник: https://onefr.ru/organy/mochevoj-puzyr/mochevogo-puzyrya-ekstrofiya.html
Насколько опасна экстрофия мочевого пузыря у ребенка?
- Формирование мочевого пузыря иногда не обходится без аномалий.
- Это приводит к серьезным заболеваниям.
- Экстрофия мочевого пузыря является серьезной врожденной болезнью, от которой страдают в большей степени мальчики, чем девочки.
Что это такое?
Экстрофия мочевого пузыря — врожденное заболевание, при котором мочевой пузырь оказывается снаружи.
Передняя стенка у органа отсутствует. Участка брюшной стенки также не наблюдается. Моча льется наружу с помощью отверстий мочеточников. В большинстве случаев данное заболевание сочетается с недугами органов половой системы.
Мочевой пузырь при болезни бывает крайне маленьким, бывает расхождение лонных костей. Заболевание встречается у одного ребенка из 50 тысяч. У мужского пола недуг наблюдается в 4 раза чаще, чем у женского.
Причинами возникновения болезни являются:
- Генетическая предрасположенность. Если у родителей, родственников наблюдается это заболевание, оно с большой степенью вероятности появится у ребенка.
- Курение матери во время беременности, употребление алкоголя. Сказывается негативно на развитии плода, приводит к подобным аномалиям.
- Инфекционные заболевания женщины во время вынашивания ребенка. Могут приводить к серьезным осложнениям, отражаться негативно на многих системах органов малыша, в том числе и на мочевом пузыре.
- Сахарный диабет у матери, гормональный дисбаланс. Во время беременности эти болезни могут привести к неправильному формированию органов ребенка.
- Неблагоприятная окружающая среда. Очень важно беременной женщине находиться на свежем воздухе, употреблять здоровую пищу и воздерживаться от переживаний. Неблагоприятная среда приводит к возникновению болезней у плода.
- Длительный прием определенных лекарств во время беременности. Приводит к аномалиям. Очень важно перед употреблением медикаментов консультироваться с врачом, не превышать рекомендуемую специалистом дозировку.
Симптомы
Определить болезнь помогают следующие симптомы:
- Отсутствие передней стенки мочевого пузыря (см. на фото).
- Раздражение эпидермиса вокруг органа. Кожный покров краснеет, чешется, воспаляется.
- Раздражительность, капризность. Происходит ухудшение самочувствия пациента.
- Дети отказываются от грудного молока. Набор веса бывает невероятно медленным.
В 100% случаев болезнь обнаруживается в родильном отделении в первые дни жизни малыша. Из родильного отделения ребенка направляют на хирургическое лечение.
Диагностика заболевания
Диагностирование болезни не вызывает особых трудностей. Однако для того, чтобы убедиться в своих подозрениях, врачи применяют данные методы:
- Осмотр ребенка. Орган изучается специалистами.
- Цистоскопия. Помогает определить размер мочевого пузыря, его расположение.
- УЗИ. Детальное исследование органа, изучение почек, печени и селезенки.
- Компьютерная томография. Позволяет определить степень недуга.
- Эндоскопическое исследование. Изучает мочевой пузырь, имеющиеся отклонения от нормы.
Названных методов вполне достаточно, чтобы определить заболевание. После этого ребенку назначают лечение.
Возможно вас заинтересует статья о том, что такое дивертикул мочевого пузыря и чем он опасен?
Лечение
Эта аномалия лечится исключительно в ходе хирургической операции. Она всегда трудная, представляет опасность для жизни малыша.
Обычно на первом этапе происходит устранение дефекта стенки мочевого пузыря. Если хватает собственных тканей брюшной стенки, закрывается и аномалия последней.
Если отверстие в животике ребенка бывает очень большим и нет возможности так сильно натянуть ткани, на время используется стерильная пленка из полиэтилена.
Когда передняя брюшная стенка хотя бы немного покроет полиэтиленовую пленку, выполняется повторное хирургическое вмешательство. Оно осуществляет удаление синтетической ткани, выполняется натягивание кожи на дефект.
Не всегда получается излечить ребенка за два этапа. Практика показывает, что для устранения дефекта требуется больше операций, при этом каждое вмешательство причиняет вред здоровью ребенка, может привести к летальном исходу.
После операции ребенку уделяют огромное внимание как родители, так и врачи. Малыша регулярно показывают врачу, он контролирует процесс заживления тканей.
Существует риск воспаления органа, либо его инфицирования. При необходимости ребенку назначаются препараты в индивидуальном порядке.
Очень важен для пациента на протяжении всей жизни инструментальный осмотр. От этого дефекта полностью не избавиться, поэтому за здоровьем пациенту надо следить очень тщательно.
Важно людям с этой аномалией придерживаться определенных правил в питании. Нужно исключить из рациона острые, жареные и жирные блюда. Нельзя употреблять слишком много жидкости, иначе возникнут осложнения на почки.
Возможные осложнения при данном заболевании
Нередко у пациентов возникают осложнения:
- Перитонит. Незащищенный стенкой орган представляет вход для проникновения вредоносных микроорганизмов, которые вызывают инфекции.
- Заражение крови. Появляется в следствие заражения болезнетворными микроорганизмами, которые проникли в кровь.
- Недержание мочи, кала. Бывает из-за деформации расположения кишечника, мочевого пузыря.
- Спаечная болезнь. Возникает после операции у некоторых детей, сопровождается болями и кишечной непроходимостью.
- Гипотермия. Из-за дефекта ребенок может терять тепло, мерзнуть.
- Заболевания пищеварительной системы. Возникают со временем из-за дефекта мочевого пузыря и деформации расположения кишечника.
Профилактика осложнений, питание и образ жизни с этой патологией
Чтобы предотвратить возникновение осложнений, нужно пациентам придерживаться некоторых профилактических мер:
- Регулярное посещение врача, инструментальное обследование ребенка. На протяжении всей жизни пациент должен посещать врача, обследовать мочевой пузырь. Это позволит избежать осложнений, сохранить здоровье.
- Во время беременности женщине нужно избегать стрессов, питаться правильно, отказаться от сигарет и алкоголя.
- Нельзя пациентам употреблять алкоголь, сладкие газированные напитки. Нельзя переедать, пить слишком много воды. Лучше употреблять жидкость маленькими глотками, нельзя ее употреблять в слишком больших количествах.
- Острая, жирная и жареная пища под запретом. Мочегонные продукты употреблять нельзя. Рекомендуется пациентам потреблять здоровую пищу, богатую витаминами.
- Нельзя поднимать тяжести. Спорт может негативно отразиться на здоровье ребенка, разрешены лишь незначительные физические нагрузки под присмотром специалиста.
- Рекомендуется пациентам часто отдыхать, высыпаться, отказаться от слишком больших нагрузок.
- Чтобы ребенок сам себе не навредил во сне, его животик прикрывают мягким одеялом.
Нужно помнить, что повышенные физические нагрузки пациентам запрещены.
Экстрофия мочевого пузыря является серьезным заболеванием, для лечения которого применяются современные хирургические методики. Соблюдая определенные профилактические меры, возникновения осложнений удастся избежать.
Как происходит лечение данного заболевания по этапам рассказывается в видео ниже:
Источник: https://opochke.com/mochevyvedenie/mochevoy-puzyr/ekstrofiya.html
Экстрофия мочевого пузыря – почему развивается патология у детей, и как ее устранить?
Экстрофия мочевого пузыря – это тяжелая врожденная патология мочевыделительной системы, при которой орган размещен не внутри живота, а снаружи. Она встречается у одного из 50 000 новорожденных. У мальчиков такая патология диагностируется в четыре раза чаще, чем у девочек. Для ее устранения эффективно используется хирургическое вмешательство.
Экстрофия мочевого пузыря – причины
Появлению такой патологии способствует множество факторов. Чаще пороки развития мочевого пузыря вызываются следующими причинами:
- Генетической предрасположенностью – если у кого-то из родственников было такое заболевание, велик шанс, что эта патология возникнет и у ребенка.
- Инфекционными заболеваниями, которые перенесла женщина во время беременности – они провоцируют серьезные осложнения, в том числе и пороки развития мочеполовой системы.
- Сахарным диабетом у матери – это заболевание может стать причиной неправильного формирования внутренних органов.
- Экологическим фактором – беременной важно побольше прогуливаться на свежем воздухе, избегать задымленных помещений и контакта с агрессивными химическими средствами. Неблагоприятная среда может спровоцировать развитие порока у ребенка.
- Вредными привычками беременной – курение, прием наркотиков и злоупотребление спиртными напитками способствуют появлению патологий у плода.
Экстрофия мочевого пузыря – симптомы
Эта патология сопровождается ярко выраженной клинической картиной. Экстрофия мочевого пузыря у детей визуально может быть выявлена сразу же после рождения по таким признакам:
- В нижней части живота просматривается явный дефект брюшной полости – мочевой пузырь находится на поверхности.
- Постоянно выделяется урина, из-чего на коже в области интимных мест наблюдаются опрелости.
- В большинстве случаев отсутствует пупочный рубец.
- Орган мочевыделительной системы расположен слишком близко к анальному отверстию.
- Ребенок из-за испытываемого дискомфорта становится нервным, капризным и плохо ест, что сказывается на его наборе веса.
Экстрофия мочевого пузыря и эписпадия
Обе патологии являются врожденными. Экстрофия мочевого пузыря – отсутствие передний брюшной стенки и выпадение органа выделительной системы наружу. Различают такие стадии патологии:
- Первая степень – расхождение лобковых костей не больше 4 см. Диаметр поражения на брюшной полости – меньше 4 см.
- Вторая степень – кости расходятся на расстояние 4,5-8 см. Диаметр отверстия на брюшине варьируется от 5 до 7 см.
- Третья степень – расхождение лобковых костей более 9 см. В диаметре аномальное поражение превышает 8 см.
Эписпадия мочевого пузыря – это недоразвитие наружных половых органов. У мальчиков данная патология может быть:
- головочной;
- стволовой;
- полной;
- лобково-стволовой.
У девочек эписпадия встречается в таких формах:
- тотальная;
- клиторная;
- субтотальная.
Клоакальная экстрофия
Данная патология еще известна как эктопическая клоака или пузырно-кишечная расщелина. Она представляет собой тяжелую форму аномалии.
Верхняя часть образования – это пупочная грыжа, нижняя – мочевой пузырь. Орган выделительной системы расщеплен на две части перешейком кишечника. Каждый «полу-пузырь» имеет свое отверстие мочеточника.
Тот же фрагмент кишечника, что выходит наружу, имеет от 2 до 4 просветов.
Клоакальная экстрофия мочевого пузыря сопровождается у мальчиков такими аномалиями:
- расщеплением полового члена;
- неопущением яичек;
- широко «расставленными» лонными костями.
У девочек экстрофия протекает одновременно с такими аномалиями:
- удвоение влагалища;
- расщепление клитора;
- двурогая матка.
Экстрофия мочевого пузыря – лечение
Единственный способ избавиться от этой патологии – провести операцию. Перед такой процедурой обязательно проводится комплексное обследование пациента, включающее в себя:
- УЗИ;
- цистоскопию;
- КТ;
- эндоскопическое исследование;
- осмотр.
Только после диагностического исследования экстрофия мочевого пузыря, тотальная эписпадия устраняется хирургическим путем. Основные задачи, которые преследует доктор при таком лечении:
- Осуществить безопасное закрытие органов мочевыделительной системы, которые «вышли» наружу.
- Выполнить пластическую реконструкцию пораженного участка.
Экстрофия мочевого пузыря – операция
То, как будет проводиться хирургическое вмешательство, во многом зависит от размера дефекта. Когда диаметр патологического отверстия на брюшной полости не превышает 4 см, для его закрытия используются рядом расположенные ткани.
Если большего размера экстрофия, лечение предусматривает использование искусственной «кожи» – стерильной пленки. После того как шов заживет, проводится повторное хирургическое вмешательство. В ходе такой процедуры удаляется пленка.
После операции, когда устраняется экстрофия клоакальная или мочевого пузыря, существует риск развития таких осложнений:
- перитонита;
- энуреза;
- спаечной болезни;
- гипотермии;
- заражения крови.
Экстрофия мочевого пузыря клинические – рекомендации
В постоперационный период доктор, проводивший операцию, назначит комбинированную антибактериальную терапию. Прием лекарственных средств проводится в стационаре под наблюдением врача. Чаще антибактериальные препараты вводятся пациентам внутримышечно или внутривенно.
После завершения такой терапии доктор даст пациенту свои рекомендации, которые в большинстве случаев сводятся к следующим правилам:
- Экстрофия мочевого пузыря у девочек или у мальчиков – это патология, при которой нужно полностью изменить свой образ жизни. Это касается и питания. В рационе должна преобладать здоровая пища. Острые и соленые блюда, а также мочегонные продукты придется исключить из меню.
- Нельзя много потреблять жидкости. Пить нужно маленькими глотками.
- Всю последующую жизнь следует избегать травм и сильных физических нагрузок, в том числе и интенсивных занятий спортом.
- Регулярно нужно посещать врача.
Источник: https://womanadvice.ru/ekstrofiya-mochevogo-puzyrya-pochemu-razvivaetsya-patologiya-u-detey-i-kak-ee-ustranit
Экстрофия мочевого пузыря у детей. Клинические рекомендации
- детская урология
- порок развития мочевого пузыря
- урология
- экстрофийно-эписпадийный комплекс
- экстрофия мочевого пузыря
- эписпадия
- ЭМП – экстрофия мочевого пузыря;
- МРТ — магнитно-резонансная томография;
- УЗИ — ультразвуковое исследование;
- ЭХО-КГ – эхокардиография;
- ПМР – пузырно-мочеточниковый рефлюкс;
- ЖКТ – желудочно-кишечный тракт.
Термины и определения
Новые и узконаправленные профессиональные термины в настоящих клинических рекомендациях не используются.
1. Краткая информация
1.1 Определение
Экстрофия мочевого пузыря (ЭМП) – врожденное отсутствие передней стенки мочевого пузыря и участка передней брюшной стенки. Это один из наиболее тяжелых пороков развития мочевых путей.
Она сопровождается расхождением лонных костей, и, как правило, полной эписпадией.
Кроме того, ЭМП сочетается с пороками развития верхних мочевых путей и другими аномалиями (крипторхизм, анальные свищи, открывающиеся в мочевой пузырь либо промежность, выпадение прямой кишки).
1.2 Этиология и патогенез
Основные этапы формирования урогенитальных и анальных компонентов из общей клоаки происходят до второй недели гестации.
В это время до разрыва клоакальной мембраны уроректальная складка соединяется с мембраной, в результате чего в основании генитального бугорка возникает урогенитальное отверстие.
Смещение генитального бугорка каудальнее к месту разделения уроректальной складкой клоаки приводит к обнажению дорсальной части уретры. При этом, чем каудальнее происходит смещение генитального бугорка, тем более выражены патологические изменения передней брюшной стенки и органов малого таза.
Учитывая эмбриологические закономерности развития мочеполовой системы, было высказано предположение, что нарушение нормальной миграции мезодермы между листками клоакальной мембраны происходит из-за изменения стенки мембраны в сторону ее утолщения, что приводит к образованию ЭМП.
Понимание патофизиологии и патоморфологии процесса эмбриогенеза объясняет характерные признаки ЭМП, а также клинические проявления различных вариантов экстрофии. Если нарушается каудальная миграция мембраны клоаки, развивается ЭМП. В тех случаях, когда происходит частичная миграция, развивается только эписпадия.
На самом деле у большинства пациентов с эписпадией имеется также и ЭМП. Почти у всех девочек и примерно у 70 % мальчиков с эписпадией наблюдается недержание мочи.
У большинства мальчиков определяется пенальнолобковая эписпадия, однако в тех случаях, когда имеется эписпадия ствола или головки полового члена, недержания мочи, как правило, нет.
Исследованиями F.D. Stephens, J.M. Hutson (2005) установлено, что причиной возникновения ЭМП является давление хвоста эмбриона (tail) на область урогенитальной диафрагмы (место, где происходит соединение зачатков мочевого пузыря, уретры и полового члена) в период закладки органов на 3-4 неделе внутриутробного развития.
1.3 Эпидемиология
Частота ЭМП варьирует от 1:10000 до 1:50000 новорожденных, клоакальная форма экстрофии встречается значительно реже 1:200000 до 1:400000.
Эта аномалия встречается в 3-6 раз чаще у мальчиков, чем у девочек.
По данным некоторых авторов, риск рождения детей с ЭМП увеличивается в семьях, где у одного из родителей присутствует данная патология и при использовании вспомогательных репродуктивных технологии.
1.4 Кодирование по МКБ-10
Другие врожденные аномалии [пороки развития] мочевой системы (Q64):
Q64.1 — Экстрофия мочевого пузыря.
1.5 Классификация
В настоящее время используют такие понятия как:
- «Экстрофийно-эписпадийный спектр аномалий»;
- «Экстрофийно-эписпадийный комплекс аномалий»;
- Аномалии группы «экстрофия-эписпадия».
Все эти термины относятся к врожденным порокам развития мочеполовой системы, в основе которых лежит единый механизм сбоя при закладке органов. В данную группу входят (по степени тяжести):
- Эписпадия (от частичной до тотальной);
- Классическая экстрофия (самая распространенная форма, находится где-то посередине по степени тяжести);
- Клоакальная экстрофия (наиболее сложная форма, требует серьезной оценки ассоциированных пороков развития нервной, костной систем, верхней части мочевыводящей системы и ЖКТ).
Если рассматривать классическую форму экстрофии, то можно говорить о степени (тяжести) экстрофии в зависимости от:
- размера площадки экстрофированного мочевого пузыря;
- качества ткани мочевого пузыря (его эластичности, отсутствия изменений слизистой).
Каждый случай экстрофии уникальный; могут также встречаться свои уникальные варианты экстрофии. Так, экстрофия иногда может быть «частичной» (без эписпадии), может быть два пузыря (один «нормальный», а второй экстрофированный), иногда с экстрофией идут так называемые «сочетанные» патологии (удвоение влагалища, одна почка и др.).
Поэтому очень важно правильно диагностировать состояние новорожденного, в ряде случаев требуются дополнительные исследования для уточнения диагноза.
1.6 Примеры диагнозов
- Экстрофия мочевого пузыря. Эписпадия тотальная форма. Крипторхизм с двух сторон.
- Экстрофия клоаки.
2. Диагностика
2.1 Жалобы и анамнез
Диагноз экстрофия обычно устанавливается сразу после рождения ребенка при обычном осмотре новорожденного.
Картина ЭМП достаточно специфична. Брок и О’Нил в 1988г. писали, что ЭМП создает впечатление, как будто пациент получил рассечение тканей по средней линии от пупка до полового члена. При этом наблюдается расхождение кожи и мышц передней брюшной стенки, передней стенки мочевого пузыря и мочеиспускательного канала. Ткани раздвинуты в стороны, как «страницы раскрытой книги».
ЭМП может быть диагностирована еще до рождения ребенка — во втором триместре примерно после 20 недели беременности (чаще на 28-ой неделе) с помощью ультразвукового исследования (УЗИ).
Признаками экстрофии на УЗИ могут являться:
- на нескольких процедурах не видна тень мочевого пузыря (в ходе процедуры не видно, как он наполняется и опорожняется);
- избыточные массы ткани (выпуклость) на передней брюшной стенке под пуповиной;
- более низкое расположение пуповины;
- более высокое положение ануса;
- диастаз лонных костей (редко могут различить);
- измененные гениталии.
Эти и другие признаки могут сигнализировать специалисту УЗИ, что что-то не так и заподозрить экстрофию. Очевидными плюсами прeнатальной диагностики экстрофии являются:
- возможность для родителей и родственников узнать больше о пороке;
- возможность подготовиться морально и физически к предстоящим испытаниям, связанным с транспортировкой в больницу (зачастую приходится лететь на самолете в другой город), операцией, длительным пребыванием ребенка в клинике (обычно месяц от рождения);
- возможность связаться заранее с хирургом и обсудить все тонкости предстоящего лечения.
2.2 Физикальное обследование
При рождении ребенка с ЭМП диагноз достаточно легко поставить на основании осмотра.
Обычно, но не всегда, ЭМП ассоциируется со следующими изменениями в анатомии органов новорожденного:
- Эписпадия — уретра укорочена и расщеплена по передней стенке по всей или части своей длины. Сфинктер мочевого пузыря также расщеплен, раскрыт. Таким образом, у мальчиков мочеиспускательный канал и головка полового члена расщеплены по дорсальной поверхности, а у девочек уретра тоже не сформирована и выходит между расщепленным клитором и половыми губами;
- Дорсальное искривление полового члена: пенис подтянут к животу;
- Шейка и сфинктер мочевого пузыря отсутствуют;
- Малый объем площадки мочевого пузыря. Даже после закрытия мочевого пузыря местными тканями он не может в начале удерживать нормальный, достаточный объем мочи, но при благоприятных условиях мочевой пузырь может расти;
- Неправильное расположение устьев мочеточников, что может привести к пузырно-мочеточниковому рефлюксу (ПМР) — обратному забросу мочи из мочевого пузыря в почки (последний присутствует у 90 % пациентов);
- Диастаз лонных костей при ЭМП. Диастаз может различаться по размеру. За счет диастаза — прямая мышца на каждой стороне прикрепляется к лонному бугорку, при этом происходит смещение внутреннего пахового кольца таким образом, что он располагается непосредственно над наружным паховым кольцом. Данная анатомическая особенность обусловливает частые непрямые паховые грыжи при этой патологии (80% мальчиков и 10% девочек);
- Уретра, влагалище (у девочек), пенис (у мальчиков) несколько короче, нежели обычно;
- Более короткое расстояние пупок-анус: анус расположен чуть выше (ближе к мошонке у мальчиков и влагалищу у девочек), что никак не отражается на функции кишечника; а пупок с рождения расположен наоборот более низко, чем обычно.
В ряде случаев для определения пола ребенка и расположения органов таза необходима консультация и обследование узкого специалиста.
2.3 Лабораторная диагностика
Для подтверждения диагноза не требуется.
- Для определения наличия нарушения функции почек перед реконструктивными операциями рекомендуется проведение стандартного биохимического и общего анализов крови, общего анализа мочи [1-10, 15, 41].
(Сила рекомендации – 1; достоверность доказательств –В)
2.4 Инструментальная диагностика
- Рекомендуется проведение ультразвукового исследование органов мочевыводящей системы [1-14].
(Сила рекомендаций – 1; достоверность доказательств – С)
Источник: https://medi.ru/klinicheskie-rekomendatsii/ekstrofiya-mochevogo-puzyrya-u-detej_13931/