Гемолитико-уремический синдром (ГИС), который одновременно известен под названием болезнь Гессера (Гассера), является состоянием, выраженным своей самостоятельностью или представленным в виде синдрома.
Так, известно, что у заболевших детей грудного и раннего возраста ГИС практически всегда протекает в виде чётко представляемого заболевания, в то же время у взрослых возникает целая совокупность симптомов, то есть в этом случае состояние классифицируется как синдром. Современная статистика показывает, что заболеваемость гемолитико-уремическим синдромом регистрируется во всём мире, при этом среди детей до 4-х лет количество заболевших составляет 2–3 ребенка на 100 000 населения детей в год, а от 4 до 18 лет число больных составляет около одного человека на 100 000 детей.
На сегодняшний день существует врачебное мнение о том, что гемолитико-уремический синдром представляет собой три направления поражения деятельности организма. Принято считать образование совокупности следующих симптомов, возникающее при ГУС:
- запуск процесса распада эритроцитов (гемолитическая анемия);
- симптомы снижения тромбоцитов, в виде кровотечений (тромбоцитопения);
- почечная недостаточность (уремия).
При этом у детей грудного и раннего возрастов болезнь Гассера протекает в виде выраженной почечной недостаточности и в дальнейшем происходит выздоровление, однако необходима поддерживающая терапия. У детей старшего возраста и особенно у взрослых заболевание протекает в виде синдрома, включающего описанные состояния, самостоятельное излечение без специальной терапии маловероятно.
В ряде случаев гемолитико-уремический синдром протекает с признаками ангиопатии (поражение кровеносных сосудов), из-за этого заболевание ещё более усугубляется. Это говорит о том, что основная причина, запускающая удар по различным мишеням организма, неизвестна и все нынешние исследования сконцентрированы на поисках глобального механизма, ответственного за начало ГУС.
Причины возникновения болезни Гассера
Причины начала развития гемолитико-уремического синдрома разделяются на две категории:
- Инфекционные;
- Неинфекционные.
Инфекционный механизм предполагает попадание в организм определенных бактерий, способных вызвать диарею и при специфическом иммунном ответе организма на это состояние и возникают симптомы заболевания.
Неинфекционный механизм обусловлен развитием ГУС по причинам, не связанным с попаданием в организм бактерий.
В этом случае заболевание начинается вследствие побочных воздействий препаратов, наследственности, может ассоциироваться с беременностью и некоторыми болезнями.
Медицинская классификация выделяет две формы течения гемолитико-уремического синдрома:
- типичная форма (диарея +);
- атипичная форма (диарея -).
В свою очередь, каждая из форм ГУС возникает по какой-либо причине, так, типичную форму могут вызвать такие возбудители:
- Escherichia coli (кишечная палочка Эшериха);
- Shigella dysenteriae (возбудитель дизентерии);
- Streptococcus pneumoniae (диплококк Френкеля, один из возбудителей пневмонии).
Escherichia coli Shigella dysenteriae Streptococcus pneumoniae
Атипичную форму могут вызывать следующие причины:
- приём противоопухолевых препаратов, иммунодепрессантов;
- период беременности;
- послеродовый период;
- участие идиопатического фактора;
- наличие ВИЧ;
- осложнения системной красной волчанки, склеродермии;
- наследственный фактор.
В процентном соотношении атипичная форма ГУС занимает 5–10% от всех случаев заболевания.
Появление типичного гемолитико-уремического синдрома можно рассматривать как осложнение болезней, которые вызывают кровавый понос, например, дизентерия, приводящие к повреждению эндотелиальных клеток.
Патогенетические особенности заболевания
Развитие типичной формы ГУС происходит следующим образом. После того как в организм попала кишечная палочка Эшериха или другие бактерии, способные образовывать веротоксин, происходит их накопление и размножение в толстой кишке. Инфицирование, как правило, сопровождается диареей. На фоне выделения токсина происходит повреждение эндотелиальных клеток.
Веротоксин впоследствии попадает в печень, где метаболизируется. Далее происходит вовлечение в патологических процесс органов-мишеней, чаще почек и легких. Повреждение эндотелиальных клеток вызывает целый комплекс неблагоприятных факторов, таких как свёртывание крови внутри сосудов, слипание и агрегация тромбоцитов, на этом фоне резко снижается их число.
Опасность этого процесса состоит в том, что могут начаться процессы ишемии в некоторых органах, приводящие к неотложным состояниям. Внутрисосудистое свертывание крови приводит к сужению капилляров и дисфункции почек. В число пораженных органов могут войти почки, сердце, лёгкие, мозг, печень.
Развитие ангиопатии объясняется повреждением эритроцитов, проходящих через нити фибрина в закупоренных сосудах.
Оказывается, банальная диарея не так уж и безобидна
Развитие атипичного ГУС происходит за счет того, что нарушается деятельность системы комплемента, которая является частью иммунной системы и отвечает за защиту организма от чужеродных тел, управляемой сложными белками.
В случае аГУС происходит потеря контроля над этой системой, наблюдается тотальной повреждение эндотелия, система начинает уничтожение своих же органов.
Из-за постоянной активации тромбоцитов происходит тромбообразование и полная дисфункция пораженных органов.
Течение болезни Гассера может отличаться у детей и у взрослых. Объясняется это тем, что у детей до 4–5 лет, чаще наблюдается типичный гемолитико-уремический синдром, а у взрослых диагностируется атипичная форма.
Продромальный период перед появлением первых симптомов типичного ГУС обычно связан с диареей на фоне вторжения кишечной палочки. Несмотря на проводимое лечение, состояние больного постепенно ухудшается. Повышается температура, кожа ребёнка бледная, может иметь желтоватый оттенок, присутствует общая слабость.
Затем происходит заметное уменьшение мочи, приводящее к отёкам в области век и голеней. Появляются нарушения ЦНС в виде судорог, в патологический процесс вовлекаются другие органы. Данные симптомы требует проведения немедленной терапии.
В частых случая, ГУС у детей грудного и малого возраста может исчезнуть самостоятельно с последующим исчезновением признаков и восстановлением работы почек. Однако отсутствие должного лечения иногда приводит к необратимым последствиям и летальному исходу.
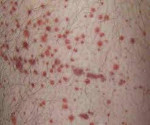
Диарея Отёки век Бледность кожных покровов Редкое мочеиспускание Повышение температуры тела
Атипичная форма гемолитико-уремического синдрома всегда проявляется бурными симптомами и осложнённым течением.
Болезнь начинается с появления недомогания и слабости, в течение 3–6 дней наблюдается снижение оттока мочи, отёки, артериальная гипертензия, неврологические патологии (инсульт, отёк мозга, судороги, спутанность сознания).
В половине случаев поражается деятельность сердечно-сосудистой системы (инфаркт миокарда, аритмии), иногда поражается желудочно-кишечный тракт. Практически всегда аГУС приводит к повреждению почек и даже после поддерживающей терапии развивается терминальная почечная недостаточность.
Диагностика
Диагностика заболевания направлена на сопоставление выявленных состояний, на основе анализов крови и мочи. Подозрение вызывают совокупность таких результатов:
- гемолитическая анемия;
- тромбоцитопения;
- уремия;
- кровь и белок в моче;
- нахождение патогенных бактериальных культур в кале.
Параллельно изучается объективное клиническое состояние пациента. Сложность представляет дифференциация атипичного типа болезни ввиду того, что возникает смешанность симптомов с другими заболеваниями.
Лечение
Лечение типичной и атипичной формы гемолитико-уремического синдрома выражается в проведении поддерживающей терапии. Она предполагает такую схему:
- сохранение гематокрита (эритроцитарный объём крови);
- поддержание уровня электролитов и водного баланса;
- симптоматическое лечение судорог и артериальной гипертензии;
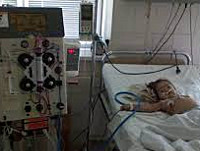
- в случае олигурии показаны мочегонные средства или гемодиализ;
- при падении гемоглобина ниже 60 г/л производят переливание эритроцитарной массы;
- назначают поддерживающие сердечные средства;
- прописывают высококалорийную диету под контролем количества соли.
Лечение ГУС чаще всего основывается на поддерживающей терапии
Прогноз
Прогноз заболевания зависит от типа ГУС и вовремя оказанной адекватной терапии. При типичных формах ГУС у детей, который был вызван кишечной палочкой, продуцирующей веротоксин, – прогноз чаще всего хороший.
Тем не менее требуется контроль артериального давления, анализа мочи. Типичный ГУС у взрослых в развитых странах заканчивается выздоровлением в 80–85% случаев, при этом у многих пациентов функция почек нарушается.
Прогноз при атипичных формах болезни остается плохим. Наследственный вид ГУС имеет летальность 80–90%. Пациенты, перенесшие болезнь атипичной формы, в 85% случаев умирают в течение 3 лет из-за почечной недостаточности. Прогноз заболевания у беременных независимо от проводимой терапии остаётся сомнительным.
Профилактика гемолитико-уремического синдрома возможна только в направлении типичных форм. Она направлена на соблюдение гигиены, предотвращающей занесение патогенных микробов в организм оральным путем. Следует обращать внимание на опасность купания в неизвестных водоемах, соблюдать технологию обработки и приготовления мясных продуктов.
- Анастасия
- Распечатать
Источник: https://krasnayakrov.ru/organizm-cheloveka/kak-proyavlyaetsya-sindrom-gessera-u-raznyx-vozrastov.html
Гемолитико-уремический синдром
Гемолитико-уремический синдром — острое патологическое состояние, характеризующееся одновременным развитием микроангиопатической гемолитической анемии, тромбоцитопении и азотемии. Гемолитико-уремический синдром может проявляться кровавой диареей, абдоминальными болями, бледностью и иктеричностью кожи и склер, пастозностью лица, петехиями на коже, анурией, поражением ЦНС, печени, поджелудочной железы и сердца. Диагноз гемолитико-уремического синдрома основан на характерных клинических признаках, результатах общего и биохимического анализа крови и мочи, коагулограммы, бакпосева кала. Лечение гемолитико-уремического синдрома включает патогенетическую, симптоматическую и заместительную терапию.
Гемолитико-уремический синдром (болезнь Гассера) – тяжелое полиэтиологическое расстройство, проявляющееся сочетанием неиммунной гемолитической анемии, тромбоцитопении и острой почечной недостаточности. Гемолитико-уремический синдром наблюдается преимущественно у детей грудного и младшего возраста (с 6 мес.
до 4 лет), но также встречается у детей старшего возраста и редко у взрослых. Ежегодно в расчете на 100 тыс. детского населения регистрируются 2-3 случая гемолитико-уремического синдрома у детей до 5 лет и 1 случай у детей до 18 лет.
Поскольку гемолитико-уремический синдром — одна из частых причин острой почечной недостаточности у детей, то от своевременности его диагностики и лечения зависит исход заболевания.
Классификация гемолитико-уремического синдрома
В зависимости от этиологии и клинических особенностей разделяют гемолитико-уремический синдром диареяассоциированный — Д+ (типичный) и не ассоциированный с диареей — Д- (спорадический или атипичный).
Д+ гемолитико-уремический синдром чаще встречается у детей раннего и младшего возраста, является эндемическим (распространен в Поволжье, Московском регионе); недиарейный – более свойственен детям старшего возраста и взрослым.
По тяжести течения выделяют легкую и тяжелую формы гемолитико-уремического синдрома.
Легкая форма гемолитико-уремического синдрома подразделяется на тип А (анемия, тромбоцитопения и азотемия) и тип Б (триада симптомов в сочетании с судорожным синдромом или артериальной гипертензией); тяжелая – на тип А (триада симптомов в сочетании с анурией длительностью более суток) и тип Б (триада симптомов в сочетании с анурией, артериальной гипертензией и судорожным синдромом).
Причины гемолитико-уремического синдрома
У детей частыми причинами гемолитико-уремического синдрома являются острая кишечная инфекция (90%) и инфекции верхних дыхательных путей (10 %).
Основное значение в развитии Д+ гемолитико-уремического синдрома имеет энтерогеморрагическая Е. coli, продуцирующая специфический шига-подобный веротоксин, способный избирательно повреждать эндотелиальные клетки сосудов почек и головного мозга. Наибольшее сродство веротоксина с эндотелием капилляров почек наблюдается у детей первых 3 лет жизни.
Веротоксин вызывает эндотелиальный апоптоз и лейкоцитозависимое воспаление, а также запускает цепь патологических реакций, приводящих к гемолизу эритроцитов, агрегации и деструкции тромбоцитов, локальной активации процесса коагуляции и внутрисосудистого отложения фибрина, развитию ДВС-синдрома. Такими же свойствами обладает шигатоксин S. dysenteriae I типа.
Развивающиеся микроциркуляторные нарушения (микроангиопатическая гемолитическая анемия, тромбоцитопения и микротромбозы) приводят к ишемическим изменениям в органах мишенях.
При гемолитико-уремическом синдроме на фоне ОКИ наиболее часто поражаются капилляры клубочков почек, что может приводить к снижению скорости гломерулярной фильтрации, ишемии или некрозу клубочков, вторичной дисфункции или некрозу почечных канальцев, при массивном поражении – к ОПН.
Заражение энтерогеморрагической Е.
coli может произойти при контакте с животными (кошками, крупным рогатым скотом) или инфицированным человеком; употреблении недостаточно термически обработанных мясных изделий, непастеризованных молочных продуктов, фруктовых соков, загрязненной воды. Для гемолитико-уремического синдрома характерна сезонность: на фоне ОКИ — преимущественно теплое время года (июнь-сентябрь), на фоне вирусных инфекций — зимне-весенний период.
Д- гемолитико-уремический синдром может быть постинфекционным, лекарственным, поствакцинальным, наследственным, связанным с системными заболеваниями соединительной ткани, идиопатическим.
В 40% случаев развитие Д- гемолитико-уремического синдрома обусловлено респираторной инфекцией, возбудителем которой является S. pneumoniae, разрушающий мембраны эритроцитов, тромбоцитов и эндотелиоцитов с помощью фермента нейраминидазы.
Вирусы ветряной оспы, ВИЧ, гриппа, Эпштейна-Барра, Коксаки также могут быть причиной гемолитико-уремического синдрома.
Установлена связь между развитием гемолитико-уремического синдрома у взрослых и употреблением некоторых медикаментов (циклоспорина А, митомицина С, эстроген — содержащих контрацептивов, противоопухолевых препаратов), трансплантацией костного мозга, злокачественными новообразованиями, системной красной волчанкой и антифосфолипидным синдромом, беременностью. Выявлены семейные случаи гемолитико-уремического синдрома с аутосомным типом наследования обусловленные дефектом системы комплемента, нарушением обмена простациклина, недостаточностью антитромботических факторов и др.
В основе гемолитико-уремического синдрома может лежать активация тромбоцитов иммунными комплексами (например, комплексом антиген – антитело после прививок живыми вакцинами против полиомиелита, против ветряной оспы, против кори, АКДС).
Симптомы гемолитико-уремического синдрома
В клинической картине гемолитико-уремического синдрома различают продромальный период, разгар заболевания и восстановительный период. Продолжительность продромального периода составляет от 2 до 7 суток. Для него характерно появление признаков поражения ЖКТ или дыхательных путей.
Гемолитико-уремический синдром на фоне ОКИ, вызванной энтеропатогенной Е. coli, имеет ярко выраженную симптоматику. Развиваются симптомы гастроэнтерита или колита (часто кровавая диарея), тошнота, рвота, абдоминальные боли, лихорадка. Постепенно общее состояния ребенка ухудшается, повышенная возбудимость сменяется вялостью.
В период разгара гемолитико-уремического синдрома превалируют проявления гемолитической анемии, тромбоцитопении и ОПН: бледность и иктеричность кожного покрова, склер и слизистых оболочек; пастозность век, голеней; кожный геморрагический синдром в виде петехий или экхимозов, иногда — носовые кровотечения, в тяжелых случаях — снижение диуреза (олигурия или анурия). Тяжесть и продолжительность дизурии зависит от степени и глубины повреждения почек.
Гемолитико-уремический синдром может проявляться полиорганной патологией: поражением ЦНС, печени, поджелудочной железы, сердца, артериальной гипертензией.
В 50% случаев гемолитико-уремического синдрома наблюдаются неврологические нарушения: подергивания мышц, гиперрефлексия, децеребрационная ригидность, гемипарезы, судороги, ступор, кома (особенно выраженные у детей первых лет жизни). Выявляются гепатоспленомегалия, кардиомиопатия, тахикардия, аритмия.
В самых тяжелых случаях возможно легочное кровотечение, развитие отека легких, синдрома «ригидного легкого», сердечно-легочной недостаточности, отека головного мозга. Поражение ЖКТ может проявляться эзофагитом, энтероколитом, гепатитом, панкреатитом, а также некрозом, перфорацией, инвагинацией кишечника.
Продолжительность гемолитико-уремического синдрома обычно составляет 1-2 недели, затем наступает стабилизация и в 70% случаев — постепенное восстановление нарушенных функций: улучшение выделения мочи, повышение уровня тромбоцитов, нормализация уровня гемоглобина. При тяжелом течении наступает либо летальный исход вследствие экстраренальных поражений, либо формирование ХПН.
Диагностика гемолитико-уремического синдрома
Диагноз гемолитико-уремического синдрома основан на выявлении характерных клинических признаков, осложняющих течение ОКИ или ОРВИ: гемолитической анемии, тромбоцитопении, ДВС-синдрома, азотемии.
При гемолитико-уремическом синдроме в крови обнаруживаются анемия, анизоцитоз и полихроматофилия эритроцитов (наличие фрагментированных форм), присутствие свободного гемоглобина, снижение количества тромбоцитов, лейкоцитоз, умеренная непрямая гипербилирубинемия, возрастание уровня мочевины и креатинина, гипонатриемия, гиперкалиемия, ацидоз (в олигоанурической стадии ОПН), гипоальбуминемия.
Моча приобретает коричневато-ржавый цвет, в ней могут появиться фибриновые комки, отмечается гематурия, протеинурия, гемоглобинурия. У детей с ОКИ выполняют бактериологическое исследование кала на выявление штаммов энтеропатогенной Е. coli. При тяжелых неврологических нарушениях возможно проведение КТ головного мозга и люмбальной пункции для исключения кровотечения и менингита.
Дифференциальная диагностика гемолитико-уремического синдрома проводится с неотложными хирургическими состояниями (аппендицитом, кишечной непроходимостью, окклюзией мезентериальных сосудов, перфорацией кишечника, дивертикулом подвздошной кишки), ишемическим колитом, септицемией с ДВС-синдромом, вирусным или бактериальным гастроэнтеритом, тяжелой степенью дегидратации при кишечных токсикозах, тромботической тромбоцитопенией.
Лечение гемолитико-уремического синдрома
Лечение гемолитико-уремического синдрома определяется периодом развития заболевания и тяжестью поражения почечной ткани.
Чем раньше ребенок с гемолитико-уремическим синдромом поступает в стационар, тем выше вероятность его успешного и полного излечения.
Патогенетическая терапия включает нормализацию агрегатного состояния крови с использованием антиагрегантов, гепаринотерапии; улучшение микроциркуляции (трентал, эуфиллин); коррекцию антиоксидантного статуса (витамины А и Е).
При бактериальной этиологии гемолитико-уремического синдрома назначаются антибиотики широкого спектра действия; при инфекции, вызванной энтеропатогенной Е.
coli, прием антибиотиков и препаратов, замедляющих моторику кишечника, не рекомендуется. При олигоанурии показана коррекция водно-электролитных расстройств, подавление реакций метаболического распада и инфекционного процесса.
Для коррекции тяжелой анемии используется инфузия эритроцитарной массы.
В половине случаев типичного гемолитико-уремического синдрома необходимо раннее проведение заместительной терапии: обменного плазмафереза, перитонеального диализа или гемодиализа. Гемодиализ проводится ежедневно в течение всего олигоуремического периода. В случае развития терминальной стадии ХПН показана трансплантация почки.
Прогноз гемолитико-уремического синдрома
Гемолитико-уремический синдром имеет серьезный прогноз, летальность у маленьких детей во время острой фазы заболевания составляет 3-5%, у 12% развивается терминальная ХПН, у 25% происходит снижение клубочковой фильтрации. Плохой прогноз имеют атипичные наследственные, аутоиммунные и связанные с беременностью формы гемолитико-уремического синдрома.
Классическая форма гемолитико-уремического синдрома у детей раннего возраста с преимущественным поражением почечных клубочков протекает более благоприятно. В случае Д+ гемолитико-уремического синдрома наблюдается лучший исход по сравнению с недиарейным синдромом, сопровождающимся частыми рецидивами и высокой летальностью.
Источник: https://illnessnews.ru/gemolitiko-yremicheskii-sindrom/
Гемолитико-уремический синдром
Гемолитико-уремический синдром (ГУС, болезнь Гассера) – наиболее распространенная разновидность тромботической микроангиопатии, состояния, характеризующегося множественным тромбообразованием с закупоркой гиалиновыми тромбами сосудов мелкого калибра. Это приводит, во-первых, к уменьшению содержания в крови тромбоцитов – тромбоцитопении, а во-вторых, способствует возникновению ишемии в головном мозге, печени, почках, сердце и других органах.
Непосредственно гемолитико-уремический синдром известен в литературе с 1955 г., благодаря трудам C. Gasser и соавторов. Результатом их наблюдений стало описание болезней с характерным сочетанием симптомов:
- острая почечная недостаточность (ОПН);
- гемолитическая анемия;
- тромбоцитопения.
Считается, что гемолитико-уремический синдром – болезнь, поражающая чаще всего детей грудного и младшего возраста. Тем не менее, может она встречаться и у школьников, и даже у взрослых.
Несмотря на то, что взрослые болеют относительно редко – чаще регистрируются случаи заболевания у женщин в периоде после родов, – течение болезни у них не только более тяжелое, но и приобретает в большинстве случаев хронический или рецидивирующий характер.
Более чем у 50% больных синдром переходит хроническую почечную недостаточность (ХПН), остаются непоправимые нарушения в функциях центральной нервной системы. В период разгара заболевания число смертельных исходов достигает 25%.
На сегодняшний день гемолитико-уремический синдром – основная причина ОПН у детей младше 5 лет, при этом лечение типичной формы данного состояния дает вполне успешные результаты, а вот последствия атипичной формы по-прежнему весьма неблагоприятны.
Причины и классификация
В период от 6 месяцев до 5 лет причинами гемолитико-уремического синдрома у детей являются диарея (90%) и инфекции верхних дыхательных путей (10%).
Это состояние обозначается как типичная форма гемолитико-уремического синдрома – Stx-HUS (Д+). Возраст до 6 месяцев и старше 5 лет характерен для атипичной формы – Non-Stx-HUS, которая встречается в 5-10%.
Атипичная форма может носить как единичный (спорадический), так и семейный характер.
Классификация гемолитико-уремического синдрома:
| Типичная Stx-HUS (Д+) | • продуцирующая шига-токсин E. coli; • Shigella dysenteriae, тип I; • Str. pneumoniae и другие нейротоксин-продуцирующие бактерии;• ВИЧ-инфекция и др. |
| Атипичная спорадическая Non-Stx-HUS (Д-) | • лекарственные препараты (противоопухолевые, антитромбоцитарные, иммунодепрессанты); • на фоне беременности; • послеродовый; • системные заболевания: склеродермия, системная красная волчанка, антифосфолипидный синдром;• идиопатический. |
| Атипичная семейная Non-Stx-HUS | Генетический фактор |
Патогенез
Типичный гемолитико-уремический синдром:
Все начинается с заражения человека микроорганизмами, способными продуцировать токсин, повреждающий эндотелиальные клетки, являющиеся внутренней оболочкой сосуда.
После всасывания в кишечнике токсин разносится по всему организму, поражая печень, легкие, почки, сердце, головной мозг. При этом почечная ткань обладает очень высокой восприимчивостью к действию токсина.
Повреждение эндотелия приводит к активации тромбоцитов, начинается их адгезия (слипание) в зоне поражения.
В реультате образуются тромбы, что, с одной стороны, истощает запасы тромбоцитарного звена свертывающей системы, а с другой приводит к ухудшению кровоснабжения органов и тканей и, как следствие, снижению их функции. Уменьшение фильтрации крови в почках приводит к накоплению в ней не выведенных с мочой продуктов обмена, возникает уремия – аутоинтоксикация организма.
Атипичный гемолитико-уремический синдром:
Основой патогенеза данной формы являются генетические нарушения в структуре и функции системы комплемента, что приводит к отложению иммунных комплексов и повреждению эндотелия сосудов.
Симптомы
Для типичной формы характерна следующая клиническая картина:
- Продромальный период (или период предвестников) продолжается от 2 до 14 дней, в среднем 6 дней. Для него характерна диарея, впоследствии с примесью крови, повышенная возбудимость, беспокойство, судорожная готовность. Это приводит к постепенному развитию обезвоживания, проявляется недостаточность периферического кровообращения в виде побледнения кожи, снижается количество выделяемой мочи.
- В период разгара заболевания отмечаются следующие симптомы: кожа бледно-желтого цвета, на фоне которого появляется геморрагическая сыпь – от петехий до крупных экхимозов, носовые кровотечения. Нарастают симптомы поражения центральной нервной системы – возбуждение сменяется угнетением сознания, прогрессирующей вялостью, появляются судороги, развивается кома. Прогрессивно уменьшается количество отделяемой мочи вплоть до олигурии или анурии (полное отсутствие мочеотделения).
- Возможны увеличение печени и селезенки (гепатоспленомегалия), кардиомиопатия, ускорение сердцебиения (тахикардия), перебои в работе сердца (аритмия). В тяжелых случаях развивается отек легких, отек головного мозга, легочное кровотечение, некроз и перфорация кишечника.
- В лабораторных анализах определяется анемия, лейкоцитоз (увеличение числа лейкоцитов), тромбоцитопения, увеличение в плазме концентрации креатинина и мочевины, остаточного азота, билирубина, снижение количества белка. В анализе мочи определяется белок (протеинурия), эритроциты (микро- и макрогематурия). При исследовании кала (копроцитограмма) – большое количество эритроцитов.
- В восстановительном периоде под влиянием адекватной терапии состояние ребенка улучшается. Возникает компенсаторное увеличение количества отделяемой мочи – полиурия, уменьшается интоксикация, улучшаются показатели крови.
Общая продолжительность гемолитико-уремического синдрома до начала стабилизации в среднем составляет 1–2 недели. Явления анемии исчезают примерно через 1 месяц после улучшения состояния.
Симптомы атипичного гемолитико-уремического синдрома аналогичны таковым при его типичной форме, время между проникновением в организм микроба и развитием инфекционного процесса – от 1 до 8 суток. Диагноз ставится при условии, что:
- нет ассоциации с болезнью;
- отсутствуют подтверждения ассоциации с шига-токсином (посев кала, ПЦР-диагностика, серологические реакции);
- нет данных о наличии у больного идиопатической тромбоцитопенической пурпуры (ИТП).
Лечение
Специфической терапии гемолитико-уремического синдрома не существует. Основой лечения типичной формы являются:
- постельный режим на весь острый период болезни;
- в диете предпочтение отдается грудному молоку, молочнокислым и безлактозным смесям; диета расширяется постепенно;
- у взрослых показана высококалорийная диета с ограничением соли;
- нормализация агрегатного состояния крови с использованием антиагрегантов, гепарина;
- для улучшения микроциркуляции использую трентал, эуфиллин;
- витаминотерапия (витамины А, Е);
- переливание свежезамороженной плазмы, эритроцитарной массы;
- заместительная почечная терапия – гемодиализ.
- Переливание в ходе лечения тромбоцитарной массы оправдано только при выраженной тромбоцитопении и профузных (массивных) кровотечениях. В противном случае будет только усиливаться уже имеющаяся склонность к тромбообразованию и ишемии.
- До сих пор является спорным вопрос применения антибактериальной терапии, так как имеется ряд данных об увеличении риска развития гемолитико-уремического синдрома в случае применения антибиотиков для лечения инфекции (E. coli). Однако оправданным является использование в лечении антибиотиков широкого спектра действия при наличии явного источника инфекции и в качестве профилактики при хирургических вмешательствах.
В лечении атипичной формы на первый план выходит переливание свежезамороженной плазмы до достижения улучшения (ремиссии). Данный метод не применим в терапии синдрома, вызванного Streptococcus pneumonia.
Некоторые авторы говорят о необходимости применения в лечении ежедневного плазмафереза. Если гемолитико-уремический синдром развивается на фоне приема циклоспорина или такролимуса, необходимо отменить препарат.
В случае доказанной аутоиммунной природы заболевания назначают преднизолон.
- Трансплантация почки при атипичном гемолитико-уремическом синдроме не является достаточно эффективной. У 50% пациентов синдром впоследствии возникает в пересаженной почке.
Новые направления в терапии:
- разработка препаратов, препятствующих действию шига-токсина;
- препараты, способные воздействовать на систему комплемента;
- использование в лечении моноклональных антител.
Профилактика и прогноз
Поскольку опасные микроорганизмы чаще всего попадают внутрь человека через рот, лучшим методом профилактики станет соблюдение гигиенических норм – мытье рук перед едой, исключение употребления сырой воды, тщательная кулинарная обработка.
Чем раньше пациент будет доставлен в стационар и начнет получать соответствующее лечение, тем более благоприятного исхода следует ожидать. Тем не менее, летальность при грамотной терапии типичного синдрома составляет до 15% в развитых странах, атипичного – 70–90%.
Основная причина гибели пациентов – поражение центральной нервной системы, почечная, сердечная недостаточность и др. После стихания заболевания помимо хронической почечной недостаточности у пациента может сформироваться и гипертоническая болезнь.
Таким образом, после выздоровления дети и взрослые, перенесшие гемолитико-уремический синдром, нуждаются в постоянном контроле уровня артериального давления, концентрации в сыворотке крови креатинина, мочевины, количества белка в моче.
При необходимости назначают прием препаратов, направленных на снижение артериального давления.
Источник: http://prosindrom.com/internal-diseases/gemolitiko-uremicheskij-sindrom.html
Гемолитико-уремический синдром у детей: лечение, симптомы, причины — Девушка
Сочетание симптомов – микроангиопатическая гемолитическая анемия, тромбоцитопения, – наблюдаемое одновременно на фоне почечной дисфункции, является признаком особого состояния, название которого – гемолитико-уремический синдром, или сокращенно – ГУС. Такой термин для определения состояния больного впервые использовал швейцарский педиатр Гассер, поэтому синдром носит другое название – болезнь Гассера.
Медицинская статистика обладает сведениями, что ГУС может быть выявлен в любом месте планеты Земля.
Наиболее часто он развивается у детей от рождения и до достижения ими 5-летнего возраста и соответствует соотношению – не более 3-х случаев на 100000 малышей за год. Дети после 5 лет и до их совершеннолетия реже подвержены проявлениям синдрома.
В такой возрастной группе выявляют только 1–2 заболевших на 100000 человек. Развиться патологическое состояние может и у взрослых, предполагает появление у них особых симптомов.
Причина гемолитико-уремического синдрома
Исследования, проводимые в разных странах, позволяют полагать, что основные причины развития заболевания можно объединить в две группы:
- вирусные инфекции;
- факторы, не имеющие инфекционной природы.
ГУС синдром у детей в подавляющем большинстве случаев развивается как следствие диареи (у 9 из 10 детей) или из-за попадания инфекции в верхние дыхательные пути у остальных заболевших.
Основной фактор, необходимый для развития заболевания – поражение эндотелиальные клеток. На них способны воздействовать шига-подобный токсин или веротоксин.
Такие вещества продуцируют в процессе своей жизнедеятельности патогенные организмы:
- escherichia coli O157:H;
- гидрофильная аэромонада;
- палочка Григорьева-Шиги, известная как дизентерийная или кишечная;
- пневмококк.
Развитию синдрома способствуют бактерии и вирусы, не вырабатывающие веротоксин:
- сальмонеллы;
- иерсинии;
- campylobacte;
- вирус ветрянки (Herpes zoster);
- clostridium difficile;
- вирус Коксаки
- ВИЧ-инфекция, вызывающая СПИД.
К списку неинфекционных факторов, вызывающих такую болезнь, как гус, специалисты относят:
- развитие у пациента новообразований злокачественной природы;
- употребление лекарственных средств некоторых групп (противоопухолевых препаратов, оральных контрацептивов);
- наличие аутоиммунных заболеваний (системная красная волчанка, синдром антифосфолипидных антител);
- беременность;
- состояния после донорской пересадки костного мозга;
- наследственные патологии, связанные с нарушением обмена простациклина, недостаточностью кровообращения (антитромботический фактор);
- состояния после прививок с использованием живых вакцин (АКДС, против кори, полиомелита).
Классификация и основные признаки
Уремический гемолитический синдром имеет две формы, их определяет наличие особых симптомов:
- Типичное развитие болезни, основным признаком является диарея. В большинстве случаев диагностируется у детей младшей возрастной группы.
- Атипичный гус, или спорадический. Пациент не жалуется на наличие диареи. В большинстве случаев выявляется у взрослых и детей старше 5 лет.
В зависимости от причины возникновения ГУС может быть:
- наследственным;
- постинфекционным;
- лекарственным;
- поствакцинальным;
- идиопатическим.
Гемолитико-уремический синдром может развиваться в нескольких формах, которые отличаются наличием определенных признаков, тяжестью их проявлений.
ГУС развивается в три выраженных этапа:
1. Продромальный, его длительность составляет около 7 дней. В этот период появляются предвестники развития синдрома – признаки нарушения деятельности желудка, кишечника или симптомы, указывающие на поражение органов дыхания.
Больной жалуется на сильную слабость, у него повышается температура тела, бледнеют или изменяют цвет кожные покровы. Заметна отечность на лице – наблюдается пастозность век, областей носа и губ. Снижается количество мочи.
Наблюдается реакция со стороны нервной системы – человек становится раздражительным, беспокойным, или, напротив, безразличным и заторможенным.
2. Фаза разгара синдрома, для которой характерно проявление его основных симптомов – почечной недостаточности острого характера, гемолитической анемии, уменьшением количества тромбоцитов в крови. У пациента сохраняется диарея, затруднена работа мочевыделительной системы.
Усиливается потоотделение – такое явление называется «кожное дыхание». Больной остается бледным, на его коже могут появиться кровоизлияния и сыпь, которую называют петехиальной. Высыпания могут быть красного, фиолетового, пурпурного цвета. Пациента сопровождают частные носовые кровотечения.
- В его каловых массах может присутствовать кровь.
- Для основного этапа развития ГУС характерны дополнительные признаки:
- повышенная или пониженная возбудимость, неадекватные проявления эмоций, иногда больной впадает в коматозное состояние;
- в мышцах возникает напряжение, миоклонические приступы – подергивания, сокращение групп мышц непроизвольного характера;
- неустойчивые показатели артериального давления – сначала пациент испытывает признаки гипотонии, затем значения АД становятся выше нормы;
- изменяется работа сердца;
- нарушаются обменные процессы, возникает ацидоз.
3. Восстановительная фаза. Для неё характерна постепенная стабилизация состояния, начало восстановления показателей работоспособности организма. У пациента увеличивается уровень тромбоцитов в крови, происходит постепенная нормализация процесса вывода мочи, затем повышение гемоглобинового показателя.
Когда у больного подтверждается агус, заболевание может стать свидетельством обострения основной патологии с характерными для нее симптомами.
Диагностические исследования
Для подтверждения развития гемолитико-уремического синдрома необходимо проведение диагностических процедур.
Большое значение имеет сбор анамнеза. Врач обращает внимание на характерные признаки ГУС при опросе больного или его родителей, если осматривается ребенок:
- наличие диареи, её характер, длительность, особенности кала (имеются ли примеси крови);
- изменение количества мочи, её цвет;
- появление признаков слабости, неврологических изменений;
- симптомы интоксикации организма;
- наличие кожных изменений, сыпи;
- употребление лекарственных препаратов, длительность лечения ими.
Первичный осмотр пациента предполагает мероприятия:
- комплексное физикальное обследование;
- выслушивание легких и тонов сердца;
- измерение АД.
Врач дает направление на проведение лабораторной диагностики, используется несколько методов:
- клинический, или общий, анализ крови, он позволяет оценить наличие признаков тромбоцитопении, анемии;
- исследование крови на биохимию, важными для подтверждения диагноза являются показатели – уровень электролитов, билирубина, мочевины, креатинина, трансаминазы, ЛДГ;
- проба Кумбса (прямая);
- C3 и C4 компоненты системы комплимента;
- исследование кала (серологическое или бактериологическое).
Если имеются особые показания, для оценки работы внутренних органов проводится ультразвуковое обследование, снимается электрокардиограмма, назначается рентгенография.
Эффективные методы лечения
Чтобы вылечить больного с диагнозом ГУС, требуется его скорейшая госпитализация для оказания комплексной медицинской помощи. Выбор метода терапии определяет тяжесть и степень выраженности проявлений. Лечение сопровождают переходом на особую диету, она предполагает употребление ряда высококалорийных продуктов, полный отказ от соли.
Необходим учет объема жидкости, употребляемой и выведенной пациентом. Мониторинг баланса воды позволяет оценить степень дегидратации его организма, избежать повреждений почек и других органов, которые носят при развитии синдрома ишемический характер. Больному назначаются:
- мочегонные препараты;
- процедура диализа (перитонеальный, или гемодиализ), способная вывести излишнюю жидкость и токсины из его организма, восстановить баланс электролитов и других веществ, участвующих в обменных процессах;
- гипотензивные средства при наличии артериальной гипертензии, при тяжёлых состояниях необходим постоянный мониторинг АД, непрерывное введение нитропруссида натрия.
Проводится исследование объема красных кровяных клеток в крови – гематокрита. Если анализы показывают его снижение до 20 % при значении гемоглобина менее 60 единиц, показано проведение процедуры переливания эритроцитной массы.
Лечение при других проявлениях ГУС является симптоматическим:
- в случаях выявления у пациента признаков тахикардии ему назначают бета-адреноблокаторы;
- при сердечной недостаточности используют кардиотоники;
- судороги и миоклонические процессы корректируют при помощи препаратов для лечения невротических расстройств и вегетативных реакций;
- терапия при отеке легких предполагает использование искусственной вентиляции легких, назначение кортикостероидных гормонов, эуфиллина, добутамина;
- назначение препаратов для снижения свертываемости крови;
- применение антибиотиков при подтверждении бактериального происхождения болезни.
- Если синдром возник из-за развития других заболеваний, требуется их лечение.
- Если АГУС возник у беременной женщины, требуется постоянный контроль за её состоянием в условиях стационара, назначение лечения по индивидуальной программе, особенности которой зависят от проявления синдрома, общего состояния здоровья женщины.
- Все этапы терапии и период восстановления взрослого или ребенка должны сопровождаться контролем суточного объема мочи, изменения веса пациента, показателя уровня тромбоцитов и гемоглобина в крови, значений артериального давления.
Прогноз
Смертность пациентов с диагнозом типичный ГУС в большинстве случаев связана с поражением центральной нервной системы, в настоящее время составляет не более 5 % всех заболевших. При назначении своевременного лечения основные симптомы исчезают в течение 2-х недель.
У каждого десятого ребенка в течение нескольких месяцев наблюдаются признаки хронической почечной недостаточности. 25 % маленьких пациентов имеют признаки – недостаточность клубочковой фильтрации почек, повышенное АД, протеинурию.
Риск развития дисфункции почек могут получить больные, у которых при течении ГУС наблюдались тяжелые неврологические и кишечные поражения, олигоанурия длительного характера.
Если гемолитико-уремический синдром протекает в атипичной форме, прогноз не является позитивным. Острая стадия его течения для 10 % заболевших предполагает летальный исход.
Хроническая почечная недостаточность развивается у половины пациентов в течение года после лечения АГУС. Ишемические поражения сердца, судороги, кома могут проявляться у каждого пятого пациента.
Синдром такого вида способен развиваться с рецидивами, периодичность их возникновения индивидуальна, может составлять от нескольких недель до более длительных временных промежутков.
Источник: https://getlady.ru/gemolitiko-uremicheskij-sindrom-u-detej-lechenie-simptomy-prichiny.html
Гемолитико-уремический синдром (ГУС) у детей
ГЕМОЛИТИКО-УРЕМИЧЕСКИЙ СИНДРОМ (ГУС) является одной из частых причин острой почечной недостаточности (ОПН) у детей.
ТРИАДА СИМПТОМОВ:
- Гемолитическая анемия (снижение уровня гемоглобина и эритроцитов в крови, с наличием фрагментированных эритроцитов – шизоцитов)
- Тромбоцитопения – снижение уровня тромбоцитов в крови
- Острая почечная недостаточность
- У большинства (90-95%) детей отмечается так называемый типичный или постдиарейный ГУС (Д+ГУС).
- Другая форма ГУС, называемая атипичный (аГУС), встречается гораздо реже (5-10 % всех случаев) и является результатом аномалии (чаще генетической) белков, регулирующих процесс активации комплементов.
- Д+ГУС ИЛИ ПОСТДИАРЕЙНЫЙ ГУС
- Д+ГУС развивается вследствие кишечной инфекции вызванная Е coli (кишечная палочка) которая продуцируют токсин – шигатоксин (STEC).
- тмечается в основном в возрасте до 3 лет и редко до 6 месяцев.
- Симптомы
- диарея (разжиженный стул, понос) в течение нескольких дней (у 90-95%). Иногда бывает кровь в стуле. ЕСЛИ ВЫ ЗАМЕТИЛИ КРОВЬ В СТУЛЕ, НЕЗАМЕДЛИТЕЛЬНО ОБРАТИТЕСЬ К ВРАЧУ.
- рвота (у 30-60%) и боли в животе
Манифестация ГУС начинается в среднем через 6 (в среднем 2-14) дней. Бледность, общее недомогание, слабость, изменение поведения, небольшая желтушность, уменьшение количества мочи после (кровавой) диареи должны насторожить врача в отношении ГУС.
ЕСЛИ У ВАШЕГО РЕБЕНКА КИШЕЧНАЯ ИНФЕКЦИЯ И ЧЕРЕЗ НЕСКОЛЬКО ДНЕЙ ВЫ ЗАМЕТИЛИ ТЕМНУЮ МОЧУ (КРАСНУЮ) С УМЕНЬШЕНИЕМ ЕЕ КОЛИЧЕСТВА, ИЛИ ЗАМЕТИЛИ ПАСТОЗНЫЕ ВЕКИ ИЛИ ОТЕК ЛИЦА, БЛЕДНОСТЬ С ЖЕЛТУШНОСТЬЮ НЕ ЗАМЕДЛЕТЕЛЬНО ОБРАТИТЕСЬ К ВРАЧУ!
РАЗВЕРНУТАЯ КАРТИНА ГУС
- гемолитическая анемия (снижение гемоглобина, шизоциты)
- тромбоцитопения
- лейкоцитоз
ОПН с повышением уровня сывороточного креатинина и азота мочевины. Приблизительно половина пациентов имеют тяжелую олигурию (снижение количества мочи) или анурию (полное отсутствие мочи), 50-60% нуждаются в остром диализе. При наличии хоть какого-нибудь количества мочи постоянно определяются микро- или макрогематурия (кровь в моче) и протеинурия (белок в моче).
ВНЕПОЧЕЧНЫЕ ОСЛОЖНЕНИЯ
- поражение центральной нервной системы
- поражение желудочно-кишечного тракта (воспаление толстого кишечника – колит и др.)
- отек поджелудочной железы
- поражение печени
- сердечные осложнения
Для уточнения диагноза срочно должны быть проведены соответствующие лабораторные исследования и незамедлительно начать лечение.
ПРОГНОЗ
В большинстве случаев в течение менее чем 1-2х недель исчезают гемолитическая анемия и тромбоцитопения, нормализуется диурез. 10% детей в среднем в течение 4-х месяцев достигают терминальной ХПН. Смертность в основном в результате поражения ЦНС (центральной нервной системы).
СОВЕТЫ РОДИТЕЛЯМ
ПРЕДОТВРАЩЕНИЯ ИНФИЦИРОВАНИЯ STEC (кишечная палочка содержащий шигатоксин) и развития ГУС
- рубленая говядина должна быть хорошо прожарена до приобретения на разрезе серого цвета
- дети до 3 лет не должны употреблять непастеризованные продукты (молоко, сыр, фруктовые соки)
- до приготовления пищи, особенно после манипуляций с рубленой говядиной, необходимо мыть руки
- дети, которые прикасались к крупному рогатому скоту и другим животным, должны после этого умыться, а также перед едой.
- для предотвращения контаминации мяса кишечным содержимым необходим контроль убоя скота. Важен надлежащий надзор и уход за водоснабжения
- антибиотики? Многочисленные исследования показали, что антибиотикотерапия в период диареи увеличивает риск развития ГУС, возможно в связи с освобождением шигатоксина в результате лизиса бактерий. Тем не менее, этот риск пока не доказан.
Для получения больше информации звоните врачам отделения: + 7(499) 134-07-43
Источник: http://nczd.ru/gemolitiko-uremicheskij-sindrom-gus-u-detej/
Гемолитический уремический синдром: Симптомы, Причины развития, Лечение
Гемолитический уремический синдром (ГУС) — это состояние, нарушающее работу эритроцитов и почек. ГУС развивается вследствие инфицирования пищеварительной системы и выделения токсинов, разрушающих эритроциты. Поврежденные клетки впоследствии блокируют фильтрующую систему почек и могут привести к почечной недостаточности.
Что такое гемолитический уремический синдром?
Гемолитический уремический синдром (ГУС) — это состояние, нарушающее работу эритроцитов и почек. ГУС развивается вследствие инфицирования пищеварительной системы и выделения токсинов, разрушающих эритроциты. Поврежденные клетки впоследствии блокируют фильтрующую систему почек и могут привести к почечной недостаточности.
Для диагностирования гемолитического уремического синдрома инфекция должна вызвать 3 нарушения:
- гемолитическую анемию (недостаток эритроцитов)
- тромбоцитопению (недостаток тромбоцитов)
- почечную недостаточность.
Большинство случаев ГУС происходят вследствие инфицирования бактерией E. coli (кишечная палочка). Это одна из наиболее распространенных бактерий, в норме обитающих в пищеварительной системе человека. Однако определенные ее штаммы выделяют токсины, которые уничтожают эритроциты и наносят ущерб почкам.
Заразиться ГУС, в принципе, может любой человек, но чаще всего он встречается у детей и пожилых людей. Во многих случаях инфицирование кишечной палочкой не приводит к развитию гемолитического уремического синдрома.
Симптомы
Первыми симптомами гемолитического уремического синдрома являются рвота и диарея, в некоторых случаях кровавая. Примерно на 5-10 день после начала диареи у ребенка могут появиться симптомы анемии. Анемия развивается из-за недостатка эритроцитов, способных донести кислород до клеток. Ее симптомы включают:
- кровавую диарею
- слабость и апатичность
- раздражительность
- повышенную температуру.
Позже могут проявиться и другие симптомы, а именно:
- бледность кожи
- беспричинное возникновение синяков и кровотечений
- отек лица, рук, ног или другой части тела
- редкое мочеиспускание
- отсутствие мочеиспускания
- судороги (встречается редко).
Если у ребенка наблюдается кровавая диарея на фоне редкого мочеиспускания, необъяснимых гематом, необычного кровотечения или сильной усталости, немедленно вызывайте скорую помощь.
Причины и факторы риска
В большинстве случаев ГУС развивается вследствие инфицирования кишечной палочкой. Произойти это может при:
- Употреблении полусырого говяжьего фарша (к примеру, если котлета для гамбургера была розоватой внутри).
- Употреблении загрязненной воды.
- Употреблении непастеризованного (сырого) молока.
- Употреблении немытых или загрязненных сырых овощей и фруктов.
- Работе с крупным рогатым скотом.
Даже у здоровых представителей мясного и молочного скота могут переносить кишечную палочку в пищеварительной системе. При забивании животных и перекручивании мяса в фарш бактерия может легко попасть в продукт. Как правило, термическая обработка (приготовление) убивает опасные микроорганизмы.
Самым распространенным способом инфицирования является употребление в пищу полусырого фарша. Случиться это может из-за недостаточно высокой температуры или недостаточного времени приготовления. Когда вы употребляете полусырое мясо, бактерии попадают в желудок и кишечник.
Пруды и озера также могут быть загрязнены кишечной палочкой. Если вы контактировали с такой водой, возможно инфицирование. Иногда загрязненную воду используют для орошения посевов, тем самым повышая риск заражения овощами и фруктами.
Также бактерии могут передаваться при прямом контакте от одного человека к другому в домах престарелых и детских садах. При инфицировании тщательно мойте руки с мылом после посещения туалета. В противном случае вы можете заразить других людей при контакте с различными объектами, особенно с пищей.
К менее распространенным причинам ГУС относятся прием определенных препаратов, некоторые инфекции и беременность.
Диагностика
Врач проведет осмотр и назначит сдачу анализов, в частности, крови и мочи. Эти анализы покажут наличие признаков анемии и почечной недостаточности. К более сложным процедурам относятся анализ кала и почечная биопсия.
Профилактика
Если вы или ваш ребенок инфицированы кишечной палочкой, вы уже ничего не можете сделать для предотвращения развития вашего состояния в ГУС. Поэтому ключевым аспектом профилактики является избегание инфекции. Для снижения риска:
- Тщательно мойте руки с мылом перед началом приготовления пищи.
- Готовьте мясной фарш до того момента, пока в нем не останется розовых вкраплений.
- Не пробуйте фарш в процессе приготовления.
- Не кладите готовые котлеты на поверхность, где до этого лежал сырой фарш.
- Температура приготовления мясного фарша должна составлять не менее 70°С. Для удобства применяйте мясной термометр.
- В ресторанах заказывайте только тщательно прожаренные котлеты и стейки, в которых нет розовых вкраплений.
- Размораживайте мясо в холодильнике или микроволновой печи. Не кладите мясо для разморозки на столешницу при комнатной температуре.
- Храните сырое мясо и дичь отдельно от других продуктов. Для мытья разделочных досок и тарелок, контактировавших с сырым мясом и дичью, используйте горячую воду и мыло.
- Тщательно мойте чистой водой все фрукты и овощи перед употреблением.
- Пейте только очищенную воду.
- Не пейте сырое молоко.
- Либо замораживайте остатки пищи сразу же, либо выбрасывайте их.
- При диарее необходимо часто мыть руки горячей водой с мылом на протяжении как минимум 30 секунд.
- Люди, работающие в детских садах и домах престарелых, также должны регулярно мыть руки.
- Откажитесь от купания в грязных озерах и реках. Не купайтесь при диарее.
- Тщательно мойте руки после контакта с сельскохозяйственными животными.
В группу повышенного риска входят дети до 5 лет и пожилые люди старше 75 лет.
Лечение
У большинства людей инфицирование кишечной палочкой не разовьется в гемолитический уремический синдром. Если это все же произошло, вам необходима госпитализация. Врач проверит функцию почек и убедиться в отсутствии обезвоживания.
Вот лишь некоторые методы лечения для детей и взрослых людей:
- Переливание эритроцитов для обращения симптомов.
- Переливание тромбоцитов для нормализации свертывания.
- Диализ при почечной недостаточности. В рамках этой процедуры специальное устройство выводит шлаки из крови. В то же время, диализ показан лишь при очень тяжелых формах гемолитического уремического синдрома, и обычно он требуется лишь временно. Однако при существенном и необратимом повреждении почек проведение этой процедуры может растянуться на длительное время.
Последствия
Большинству людей с диагностированным гемолитическим уремическим синдромом удается в результате полностью восстановиться от болезни. В то же время, это довольно тяжелая инфекция.
Если почкам был нанесен существенный ущерб, вам или вашему ребенку могут потребоваться регулярные переливания или диализ. Без должного лечения ГУС может привести к смерти.
Коэффициент смертности вследствие этой болезни среди детей ниже, чем среди взрослых людей.
Вопросы, которые следует задать врачу
- Каким образом я заразился кишечной палочкой?
- Нужно ли мне принимать препараты?
- Нужен ли мне диализ?
- Нужно ли проверить остальных членов семьи на предмет возможного инфицирования?
- Может ли заболевание нанести необратимый ущерб почкам?
- Какие изменения в рационе мне необходимо внести?
- Я работаю в детском саду. Нужно ли сообщить руководству о том, что я инфицирован кишечной палочкой?
- Нужно ли полностью отказаться от употребления фарша?
- Как часто следует мыть руки?
(No Ratings Yet) Loading…
Источник: https://mojdoktor.pro/gemoliticheskij-uremicheskij-sindrom/

 Escherichia coli
Escherichia coli  Shigella dysenteriae
Shigella dysenteriae  Streptococcus pneumoniae
Streptococcus pneumoniae Диарея
Диарея  Отёки век
Отёки век  Бледность кожных покровов
Бледность кожных покровов  Редкое мочеиспускание
Редкое мочеиспускание  Повышение температуры тела
Повышение температуры тела